ಮಲೇರಿಯಾ
- This article incorporates information from this version of the equivalent article on the English Wikipedia.
| Malaria | |
|---|---|
| Classification and external resources | |

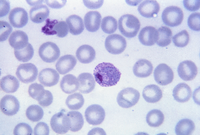
Plasmodium falciparum ring-forms and gametocytes in human blood.
|
|
| ICD-10 | B50. |
| ICD-9 | 084 |
| OMIM | 248310 |
| DiseasesDB | 7728 |
| MedlinePlus | 000621 |
| eMedicine | med/1385 emerg/305 ped/1357 |
| MeSH | C03.752.250.552 |
ಮಲೇರಿಯಾ ರೋಗವಾಹಕ ಪ್ರೋಟೊಸೋವನ್ ಪರಾವಲಂಬಿಗಳ ಮೂಲಕ ಹರಡುವ ಒಂದು ಸಾಂಕ್ರಾಮಿಕ ರೋಗ. ಈ ರೋಗವು ಅಮೆರಿಕಾ ಖಂಡಗಳ ಕೆಲವು ವಲಯಗಳು, ಏಷ್ಯಾ ಮತ್ತು ಆಫ್ರಿಕಾ ಸೇರಿದಂತೆ ಉಷ್ಣವಲಯ ಮತ್ತು ಉಪ-ಉಷ್ಣವಲಯಗಳಲ್ಲಿ ಹಬ್ಬಿದೆ. ಪ್ರತಿ ವರ್ಷ, ಸುಮಾರು 350-500 ದಶಲಕ್ಷ ಮಲೇರಿಯಾ ಪ್ರಕರಣಗಳಿದ್ದು,[2] ಒಂದರಿಂದ ಮೂರು ದಶಲಕ್ಷ ಜನರು ಪ್ರಾಣ ಕಳೆದುಕೊಂಡಿದ್ದುಂಟು; ಇವರಲ್ಲಿ ಹೆಚ್ಚಿನವರು ಆಫ್ರಿಕಾ ಖಂಡದ ಉಪ-ಸಹಾರಾ ವಲಯದಲ್ಲಿನ ಸಣ್ಣ ಮಕ್ಕಳು. [4] ಮಲೇರಿಯಾ-ಸಂಬಂಧಿತ ಸಾವುಗಳಲ್ಲಿ ಶೇಕಡಾ 90ರಷ್ಟು ಉಪ-ಸಹಾರಾ ಆಫ್ರಿಕಾದಲ್ಲಿಯೇ ಸಂಭವಿಸುತ್ತವೆ. ಸಾಮಾನ್ಯವಾಗಿ ಮಲೇರಿಯಾ ರೋಗ ಬಡತನದ ಒಡನಾಡಿ ಎಂದೇ ಹೇಳಬಹುದು, ಅಲ್ಲದೆ ಬಡತನಕ್ಕೆ ಇದೂ ಒಂದು ಕಾರಣ ಮತ್ತು [6] ಆರ್ಥಿಕ ವಿಕಸನಕ್ಕೆ ಭಾರೀ ಅಡ್ಡಿಯಾಗುತ್ತದೆ.
ಮಲೇರಿಯಾ ಅತಿ ಸಾಮಾನ್ಯ ಸಾಂಕ್ರಾಮಿಕ ರೋಗಗಳಲ್ಲಿ ಒಂದಾಗಿದ್ದು ಒಂದು ಉಗ್ರ ಸ್ವರೂಪದ ಸಾರ್ವಜನಿಕ ಆರೋಗ್ಯ ಪಿಡುಗೂ ಆಗಿದೆ. ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಜಾತಿಗೆ ಸೇರಿರುವ ಪ್ರೋಟೊಸೋವನ್ ಪರಾವಲಂಬಿಯು ಈ ರೋಗಕ್ಕೆ ಕಾರಣ. ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಪರಾವಲಂಬಿಯ ಐದು ಜಾತಿಗಳು ಮನುಷ್ಯರಿಗೆ ಸೋಂಕು ತಗುಲಿಸಬಹುದು; ರೋಗದ ಅತಿ ಗುರುತರವಾದ ಸ್ವರೂಪಕ್ಕೆ ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಫಾಲ್ಸಿಪಾರಮ್ ಕಾರಣ. ಪ್ಲಾಸ್ಮೋಡಿಯಂ ವೈವ್ಯಾಕ್ಸ್, ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಓವಲೆ, ಮತ್ತು ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಮಲೇರಿಯೆ ಹುಟ್ಟುಹಾಕುವ ಮಲೇರಿಯಾ, ಮನುಷ್ಯರಲ್ಲಿ ತೀಕ್ಷ್ಣವಲ್ಲದ ರೋಗಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ. ಇದು ಸಾಮಾನ್ಯವಾಗಿ ಮಾರಣಾಂತಿಕ ರೋಗವಾಗಿರುವುದಿಲ್ಲ. ಐದನೆಯ ಜಾತಿಯಾಗಿರುವ ಪ್ಲಾಸ್ಮೋಡಿಯಂ ನ್ಯೋಲೆಸಿ ಮಕ್ಯಾಕ್ ಕೋತಿಗಳಲ್ಲಿ ಮಲೇರಿಯಾಗೆ ಕಾರಣವಾಗುತ್ತದೆ; ಇದು ಮನುಷ್ಯರಗೂ ಸೋಂಕು ತಗುಲಿಸಬಲ್ಲದು. ಮಾನವ-ರೋಗಕಾರಕ ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಜಾತಿಯ ಈ ಗುಂಪನ್ನು ಸಾಮಾನ್ಯವಾಗಿ ಮಲೇರಿಯಾ ಪರಾವಲಂಬಿ ಗಳೆಂದು ಕರೆಯಲಾಗುತ್ತದೆ.
ಸಾಮಾನ್ಯವಾಗಿ-, ಸೋಂಕಿತ ಹೆಣ್ಣು "ಅನಾಫಿಲಿಸ್" ಸೊಳ್ಳೆ ಕಚ್ಚುವುದರಿಂದ ಜನರು ಮಲೇರಿಯಾ ರೋಗಕ್ಕೆ ಈಡಾಗುತ್ತಾರೆ. ಕೇವಲ ಅನಾಫಿಲಿಸ್ ಸೊಳ್ಳೆಗಳು ಮಾತ್ರ ಮಲೇರಿಯಾವನ್ನು ಹರಡಬಲ್ಲದು; ಸೋಂಕಿತ ವ್ಯಕ್ತಿಯ ರಕ್ತವನ್ನು ಹೀರಿಕೊಂಡ ಸೊಳ್ಳೆಯು ಸೋಂಕಿತವಾಗುತ್ತದೆ. ಸೊಳ್ಳೆಯೊಂದು ಸೋಂಕಿತ ವ್ಯಕ್ತಿಯನ್ನು ಕಚ್ಚಿದಾಗ, ಸಣ್ಣ ಪ್ರಮಾಣದಲ್ಲಿ ಹೀರಿಕೊಳ್ಳಲಾದ ರಕ್ತದಲ್ಲಿ ಸೂಕ್ಷ್ಮ ಮಲೇರಿಯಾ ಪರಾವಲಂಬಿಗಳಿರುತ್ತವೆ. ಒಂದು ವಾರದ ನಂತರ, ಸೊಳ್ಳೆಯು ಪುನಃ ರಕ್ತ ಹೀರಿಕೊಳ್ಳುವಾಗ, ಈ ಪರಾವಲಂಬಿಗಳು ಸೊಳ್ಳೆಯ ಎಂಜಲಿನೊಂದಿಗೆ ಬೆರೆತು, ಕಡಿತಕ್ಕೊಳಗಾದ ವ್ಯಕ್ತಿಯ ರಕ್ತದಲ್ಲಿ ಸೇರಿಕೊಳ್ಳುತ್ತವೆ. ಈ ಪರಾವಲಂಬಿಗಳು ಕೆಂಪು ರಕ್ತ ಕಣಗಳೊಳಗೆ ವೃದ್ಧಿಯಾಗಿ, ಅನಿಮಿಯಾ (ರಕ್ತ ಹೀನತೆ), ತಲೆಸುತ್ತುವಿಕೆ, ಉಸಿರು ಕಟ್ಟುವಿಕೆ ಮತ್ತು ಟ್ಯಾಕಿಕಾರ್ಡಿಯಾ (ಹೃದಯ ಸ್ಪಂದನಾಧಿಕ್ಯ)ದಂತಹ ವಿಶಿಷ್ಟ ರೋಗಲಕ್ಷಣಗಳ ಜೊತೆಗೆ ಜ್ವರ, ಚಳಿ, ವಾಕರಿಕೆ ಮತ್ತು ಫ್ಲೂ-ತರಹದ ರೋಗದಂತಹ ಸಾಮಾನ್ಯ ರೋಗಲಕ್ಷಣಗಳು ತೋರಿ; ತೀವ್ರ ಪ್ರಕರಣಗಳಲ್ಲಿ ಕೋಮ (ಕೋಮಾನಿದ್ರೆ) ಮತ್ತು ಸಾವು ಸಂಭವಿಸಬಹುದು. ಸೊಳ್ಳೆ ಪರದೆಗಳು ಮತ್ತು ಕೀಟ-ನಿವಾರಕಗಳ ಮೂಲಕ ಸೊಳ್ಳೆ ಕಡಿತವನ್ನು ತಡೆಗಟ್ಟಿ ಮಲೇರಿಯಾದ ಹರಡುವಿಕೆಯನ್ನು ಕಡಿಮೆಗೊಳಿಸಬಹುದು, ಅಥವಾ ಗೃಹಗಳಲ್ಲಿ ಕೀಟನಾಶಕಗಳನ್ನು ಸಿಂಪಡಿಸಿ ಮತ್ತು ಸೊಳ್ಳೆಗಳು ಮೊಟ್ಟೆಗಳನ್ನಿಡಲು ಅನುಕೂಲಕರವಾಗಿರುವ ನಿಂತ ನೀರನ್ನು ಹರಿಯಬಿಟ್ಟು ಸೊಳ್ಳೆಗಳ ನಿಯಂತ್ರಣಾ ಕ್ರಮಗಳನ್ನು ಕೈಗೊಳ್ಳಬಹುದಾಗಿದೆ. ಸೀಮಿತ ಸಾಫಲ್ಯ ಮತ್ತು ಹೆಚ್ಚಿನ ವಿಲಕ್ಷಣ ನಿಯಂತ್ರಣಗಳೊಂದಿಗೆ ಮಲೇರಿಯಾ ಲಸಿಕೆಗಳ ಕುರಿತು ಸಂಶೋಧನೆ-ಪ್ರಯೋಗಗಳನ್ನು ನಡೆಸಲಾಗಿದೆ; ಜೊತೆಗೆ, ಸೊಳ್ಳೆಗಳನ್ನು ತಳಿ ವೈಜ್ಞಾನಿಕವಾಗಿ ಕುಶಲಬಳಕೆ (ಜಿನಿಟಿಕ್ ಮ್ಯಾನಿಪುಲೇಷನ್) ಮಾಡಿ, ಪರಾವಲಂಬಿಗಳ ವಿರುದ್ಧ ಅವುಗಳ ನಿರೋಧಕ ಶಕ್ತಿಯನ್ನು ಹೆಚ್ಚಿಸುವ ತಂತ್ರವನ್ನೂ ಸಹ ಪರ್ಯಾಲೋಚಿಸಲಾಗಿದೆ.[೧]
ಕೆಲವು ಲಸಿಕೆಗಳು ವಿಕಸನ ಹಂತದಲ್ಲಿದ್ದರೂ, ಉನ್ನತ ಸ್ತರದ ರಕ್ಷಣೆ [೨] ನೀಡುವಂತಹ ಮಲೇರಿಯಾ ಲಸಿಕೆಯು ಎಲ್ಲಿಯೂ ಸದ್ಯಕ್ಕೆ ಲಭ್ಯವಿಲ್ಲ; ಸೋಂಕಿನ ಸಾಧ್ಯತೆಗಳನ್ನು ಕಡಿಮೆಗೊಳಿಸಲು ನಿರೋಧಕ ಔಷಧಿಗಳನ್ನು ನಿರಂತರವಾಗಿ ಸೇವಿಸಬೇಕಾಗುತ್ತದೆ. ಸ್ಥಳೀಯ (ರೋಗ ವ್ಯಾಪಿಸಿದ) ಕ್ಷೇತ್ರಗಳಲ್ಲಿರುವ ಬಹುಪಾಲು ಜನರಿಗೆ ಇಂತಹ ರೋಗನಿರೋಧಕ ಔಷಧಿ ಚಿಕಿತ್ಸೆಗಳು ಆಗಿಂದಾಗ್ಗೆ ಬಹಳ ದುಬಾರಿಯಾಗಿರುತ್ತದೆ. ಸ್ಥಳೀಯ ಪ್ರದೇಶದಲ್ಲಿರುವ ಹೆಚ್ಚಿನ ವಯಸ್ಕರಲ್ಲಿ ಸೋಂಕಿನ ತೀವ್ರತೆ ಬಹಳವಿದ್ದು, ದೀರ್ಘ ಕಾಲದಲ್ಲಿ ಅದು ಮರುಕಳಿಸುವ ಪ್ರವೃತ್ತಿ ಹೊಂದಿರುತ್ತದೆ; ಹಾಗೂ ಭಾಗಶಃ ಪ್ರತಿರಕ್ಷಿತ(ಪ್ರತಿರೋಧ)ವನ್ನು ಹೊಂದಿರುತ್ತಾರೆ; ಈ ಪ್ರತಿರೋಧಕ ಶಕ್ತಿಯು ಕಾಲಾನಂತರದಲ್ಲಿ ಕ್ಷೀಣಿಸುತ್ತದೆ. ಸ್ಥಳೀಯ ಪ್ರದೇಶದಿಂದ ಹೊರಗೆ ಗಮನಾರ್ಹ ಸಮಯವನ್ನು ಕಳೆದಿರುವ ವಯಸ್ಕರು ಕೂಡ ತೀವ್ರ ಮಲೇರಿಯಾಕ್ಕೆ ತುತ್ತಾಗುವ ಸಾಧ್ಯತೆಗಳಿವೆ. ಅವರು ರೋಗ ವ್ಯಾಪಿಸಿದ ಕ್ಷೇತ್ರಕ್ಕೆ ಮರಳುವಂತಿದ್ದರೆ, ಪೂರ್ಣಪ್ರಮಾಣದ ಮುನ್ನೆಚ್ಚರಿಕೆಗಳನ್ನು ಕೈಗೊಳ್ಳಲು ಅವರಿಗೆ ಸಲಹೆ ನೀಡಲಾಗುತ್ತದೆ. ಕ್ವಿನೈನ್ ಅಥವಾ ಆರ್ಟೆಮಿಸಿನಿನ್ ಜನ್ಯಗಳಂತಹ ಮಲೇರಿಯಾ-ನಿರೋಧಕ ಔಷಧಿಗಳನ್ನು ಬಳಸಿ ಮಲೇರಿಯಾ ಸೋಂಕುಗಳಿಗೆ ಚಿಕಿತ್ಸೆ ನೀಡಲಾಗುತ್ತದೆ. ಆದಾಗ್ಯೂ, ಪರಾವಲಂಬಿಗಳು ಇಂತಹ ಹಲವಾರು ಔಷಧಿಗಳ ವಿರುದ್ಧ ಹೋರಾಡುವಷ್ಟರ ಮಟ್ಟಿಗೆ ವಿಕಸನಗೊಂಡಿವೆ. ಅದಕ್ಕಾಗಿ, ಪ್ರಪಂಚದ ಕೆಲವು ವಲಯಗಳಲ್ಲಿ, ಕೆಲವೇ ಔಷಧಿಗಳು ಮಾತ್ರ ಮಲೇರಿಯಾ ವಿರುದ್ಧದ ಚಿಕಿತ್ಸೆಗಳಲ್ಲಿ ಪರಿಣಾಮಕಾರಿಯಾಗಿವೆ.
ಪರಿವಿಡಿ
ಸೊಳ್ಳೆಯ ಉತ್ಪತ್ತಿ[ಬದಲಾಯಿಸಿ]
ಈ ಹುಳಗಳು ಮೇಲೆ ಹೇಳಿದ ರೀತಿಯಲ್ಲಿ ಕೆಲವು ದಿನ ಬೆಳೆಯುತ್ತದೆ. ತರುವಾಯ ಜಡಸ್ಥಿತಿಯನ್ನು ಹೊಂದಿ, ಅಲ್ಲಿಂದ ರೆಕ್ಕೆಗಳು ಬಲಿತು ಸೊಳ್ಳೆಗಳಾಗಿ ಹಾರಿ ಬರುವುದು. ರಕ್ತವನ್ನು ಹೀರುವ ಸೊಳ್ಳೆಗಳು ಸಾಮಾನ್ಯವಾಗಿ ಹೆಣ್ಣು ಹುಳುಗಳು. ಇವುಗಳಲ್ಲಿ ‘ಅನಾಫಿಲಿಸ್’ ಜಾತಿಯ ಸೊಳ್ಳೆಗಳು ಮನುಷ್ಯರನ್ನು ಕಚ್ಚುವುದು ಸಾಧಾರಣವಾಗಿ ಸಾಯಂಕಾಲದ ಮೇಲೆ. ಹಗಲು ಹೊತ್ತಿನಲ್ಲಿ ಸೊಳ್ಳೆಗಳು ಕತ್ತಲಾಗಿರುವ ಕೊಳಕು ಪ್ರದೇಶಗಳಲ್ಲಿ, ಜೋಲಾಡುತ್ತಿರುವ ಚಿಟ್ಟೆಗಳ ಮೇಲೆ, ಅನುಕೂಲವಾದ ಇತರ ಪ್ರದೇಶಗಳಲ್ಲಿ ಇರುತ್ತದೆ. ಸೊಳ್ಳೆಯ ಸೊಂಡಿಲಿನಲ್ಲಿ ರಕ್ತವನ್ನು ಹೀರಲು ಬೇಕಾದ ಸೌಲಭ್ಯ ಇರುತ್ತದೆ. ಸೂಜಿಯಂತಿರುವ ಮೂತಿಯಿಂದ ಚರ್ಮವನ್ನು ಚುಚ್ಚಿ ರಕ್ತ ಹೀರುತ್ತದೆ. ಸೊಳ್ಳೆಯ ಜೊಲ್ಲು ನಮ್ಮ ರಕ್ತಕ್ಕೆ ಸೇರುವುದರಿಂದ ನಮಗೆ ನವೆಯಾಗುವುದು. ರೆಕ್ಕೆ ಬಂದ ಸೊಳ್ಳೆಗಳು ಎಲ್ಲಾದರೂ ಕುಳಿತಿರುವುದನ್ನು ಚೆನ್ನಾಗಿ ಪರೀಕ್ಷಿಸಿ ನೋಡಿದರೆ ‘ಕ್ಯೂಲೆಕ್ಸ್’ ಜಾತಿಯ ಸೊಳ್ಳೆಯು ಗೂನು ಬೆನ್ನು ಮಾಡಿಕೊಂಡು ಅನಾಫಿಲಿಸ್ ಜಾತಿಯ ಸೊಳ್ಳೆಯು ನೆಟ್ಟಗೂ ಇರುತ್ತದೆ. ಈ ರೀತಿಯಾಗಿಯೂ ಸೊಳ್ಳೆಯ ಜಾತಿಯನ್ನು ಕಂಡುಹಿಡಿಯಬಹುದು. ಅನಾಫಿಲಿಸ್ ಜಾತಿಯ ಸೊಳ್ಳೆಯು ಮನುಷ್ಯನನ್ನು ಕಚ್ಚಿದಾಗ ವೈರಾಣುಗಳು ದೇಹವನ್ನು ಪ್ರವೇಶಿಸುವ ಸಾಧ್ಯತೆ ಇರುತ್ತದೆ. ಮೇಜರ್ ರೋನಾಲ್ಡ್ ರಾಸ್ ಎಂಬುವವರು ಭಾರತ ದೇಶದಲ್ಲಿ ಸೊಳ್ಳೆಗಳ ಕುರಿತಾಗಿ 1897ನೆಯ ಇಸವಿಯಲ್ಲಿ ತಮ್ಮ ಅಧ್ಯಯನವನ್ನು ಪ್ರಸ್ತುತಪಡಿಸಿದರು. ಅಲ್ಲಿಂದೀಚೆಗೆ ಅನಾಫಿಲಿಸ್ ಜಾತಿಯ ಸೊಳ್ಳೆಯೇ ಮಲೇರಿಯಾ ಮೊದಲಾದ ವೈರಸ್ ಜ್ವರಗಳಿಗೆ ಕಾರಣವೆಂಬ ಸಿದ್ದಾಂತವನ್ನು ಎಲ್ಲರೂ ಅಂಗೀಕರಿಸಿರುತ್ತಾರೆ.
ಸೊಳ್ಳೆಯ ಜಾತಿಯ ಗುರುತಿಸುವಿಕೆ[ಬದಲಾಯಿಸಿ]
ನಿಂತ ನೀರನ್ನು ಒಂದು ಗಾಜಿನ ಪಾತ್ರೆಯಲ್ಲಿ ಹಾಕಿ ನೋಡಿದರೆ ಸಾಮಾನ್ಯವಾಗಿ ಅದರಲ್ಲಿ ಬೆಳ್ಳಗಿರುವ ಹುಳಗಳು ನೀರಿನಲ್ಲಿ ಲಾಗಗಳನ್ನು ಹಾಕುತ್ತ ಕೆಳಕ್ಕೂ ಮೇಲಕ್ಕೂ ಈಜಾಡುತ್ತಿರುವುದು ಕಾಣಬಹುದು. ಇದುವೇ ಸೊಳ್ಳೆಯ ಮರಿಗಳು. ಈ ಹುಳುಗಳನ್ನು ಚೆನ್ನಾಗಿ ಪರೀಕ್ಷಿಸಿ ನೋಡಿದರೆ ಇವು ನೀರಿನ ಮೇಲ್ಭಾಗದವರೆಗೂ ಹೋಗಿ, ಅಲ್ಲಿ ಕೊಂಚ ಹೊತ್ತಿದ್ದು, ಪುನಃ ಕೆಳಕ್ಕೆ ಬರುತ್ತದೆ. ಚಲನೆಯು ಇದೇ ರೀತಿಯಲ್ಲಿ ಕ್ರಮವಾಗಿ ನಡೆಯುತ್ತಿರುತ್ತದೆ. ಹುಳಗಳು ಹೀಗೆ ನೀರಿನ ಮೇಲ್ಭಾಗದವರೆಗೆ ಆಗಾಗ ಹೋಗುವುದು ಉಸಿರಾಟಕ್ಕೋಸ್ಕರ. ನೀರಿನ ಮಟ್ಟಕ್ಕೆ ಸರಿಯಾಗಿ ನಿಂತಿರುವ ಹುಳಗಳು ‘ಅನಾಫಿಲಿಸ್’ ಜಾತಿಗೆ ಸೇರಿದವುಗಳು. ತಲೆಕೆಳಗಾಗಿರುವವು ‘ಕ್ಯೂಲೆಕ್ಸ್’ ಜಾತಿಗೆ ಸೇರಿದುವು. ಈ ಪರೀಕ್ಷೆಯಿಂದ ‘ಅನಾಫಿಲಿಸ್’ ಸೊಳ್ಳೆಯು ಯಾವ ಪ್ರದೇಶದಲ್ಲಿ ಹೆಚ್ಚಾಗಿದೆಎಂಬ ಅಂಶ ಸುಲಭವಾಗಿ ಗೊತ್ತು ಮಾಡಬಹುದು. ‘ಕ್ಯೂಲೆಕ್ಸ್’ ಸೊಳ್ಳೆಗೆ ಉಸಿರಾಡುವುದಕ್ಕೆ ದೊಡ್ಡ ಕೊಳವೆ ಇರುವುದು; ಅನಾಫಿಲಿಸ್ ಸೊಳ್ಳೆಗೆ ಒಂದು ಮೊಟಕಾದ ಅಂಗವಿರುವುದು. ನೀರಿನ ಮೇಲೆ ಸೀಮೆ ಎಣ್ಣೆ ಚೆಲ್ಲಿದರೆ ಉಸಿರಾಡಲು ವಾಯು ದೊರೆಯದೆ ಅವು ನಾಶ ಹೊಂದುತ್ತವೆ.
ರೋಗ-ಲಕ್ಷಣಗಳು[ಬದಲಾಯಿಸಿ]
ಮಲೇರಿಯಾದ ರೋಗ-ಲಕ್ಷಣಗಳಲ್ಲಿ ಜ್ವರ, ನಡುಗುವಿಕೆ, ಆರ್ಥ್ರಾಲ್ಜಿಯಾ (ಕೀಲು ನೋವು), ವಾಂತಿ, ಹೀಮಾಲಿಸಿಸ್ನಿಂದ ಕಾರಣವಾದ ಅನಿಮಿಯಾ, ಹೀಮೊಗ್ಲೊಬಿನೂರಿಯಾ, ಅಕ್ಷಿಪಟದ ಹಾನಿ ಮತ್ತು ಸೆಳೆತ(ಕನ್ವಲ್ಷನ್)ಗಳು ಸೇರಿವೆ. ಮಲೇರಿಯಾದ ಅತಿ ಮುಖ್ಯ ರೋಗಲಕ್ಷಣವೇನೆಂದರೆ, P. ವೈವ್ಯಾಕ್ಸ್ ಮತ್ತು P. ಓವೆಲೆ ಸೋಂಕುಗಳಲ್ಲಿ, ಎರಡು ದಿನಗಳಲ್ಲೊಮ್ಮೆ, ನಾಲ್ಕರಿಂದ ಆರು ಗಂಟೆಗಳ ಕಾಲ ಚಕ್ರೀಯವಾಗಿ ಸಂಭವಿಸುವ ಹಠಾತ್ ಶೀತ, ಆ ನಂತರ ಅದರ ತೀವ್ರತೆ (ರಿಗರ್), ಬಳಿಕ ಜ್ವರ ಮತ್ತು ಬೆವರುವಿಕೆಯು ಸಂಭವಿಸುತ್ತದೆ. P. ಮಲೇರಿಯೆ ಪ್ರಕರಣಗಳಲ್ಲಿ ಮೂರು ದಿನಗಳಲ್ಲೊಮ್ಮೆ ಮೇಲ್ಕಂಡ ರೋಗಲಕ್ಷಣಗಳು ಸಂಭವಿಸುತ್ತವೆ. [೩] P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಪ್ರತಿ 36-48 ಗಂಟೆಗಳಿಗೊಮ್ಮೆ ಮರುಕಳಿಸುವ ಜ್ವರವಾಗಿದ್ದು, ಅಷ್ಟೇನೂ ಬಲವಾಗಿರುವುದಿಲ್ಲ, ಆದರೆ ಬಹುಮಟ್ಟಿಗೆ ಸತತ ಜ್ವರಕ್ಕೆ ಕಾರಣವಾಗುತ್ತದೆ. ಬೇರೆ ಕಾರಣಗಳಿಗೆ ಅದನ್ನು ಸರಿಯಾಗಿ ಅರ್ಥೈಸಿಕೊಳ್ಳುವಲ್ಲಿ ವಿಫಲರಾಗಿದ್ದಾರೆ, ಆದರೆ ಅದು ತಲೆಬುರುಡೆಯೊಳಗೆ ಹೆಚ್ಚಿನ ಒತ್ತಡಕ್ಕೆ ಸಂಬಂಧಿಸಿರಬಹುದು, ಮಲೇರಿಯಾ ಪೀಡಿತ ಮಕ್ಕಳು ಆಗಾಗ್ಗೆ ಅಪಸಾಮಾನ್ಯ ಭಂಗಿಯನ್ನು ತೋರುತ್ತಾರೆ, ಇದು ಮೆದುಳಿಗೆ ಆಗಿರುವ ತೀವ್ರ ಹಾನಿಯನ್ನು ಸೂಚಿಸುತ್ತದೆ. [೪] ಮಲೇರಿಯಾವು, ವಿಶೇಷವಾಗಿ ಮಕ್ಕಳಲ್ಲಿ, ಅರಿವಿನ ಶಕ್ತಿಯನ್ನು ದುರ್ಬಲಗೊಳಿಸುವುದು ಕಂಡುಬಂದಿದೆ. ತೀವ್ರಗತಿಯ ಮಿದುಳಿನ ವಿಕಸನದ ಅವಧಿಯಲ್ಲಿ ಅದು ವ್ಯಾಪಕ ಅನಿಮಿಯಾ ಮತ್ತು ನೇರವಾದ ಮಿದುಳಿನ ಹಾನಿಗೆ ಕಾರಣವಾಗುತ್ತದೆ. ಮಿದುಳಿನ (ಸೆರೆಬ್ರಲ್) ಮಲೇರಿಯಾದಿಂದ ಈ ನರವೈಜ್ಞಾನಿಕ ಹಾನಿಯುಂಟಾಗಿ, ಇದಕ್ಕೆ ಮಕ್ಕಳು ಹೆಚ್ಚಾಗಿ ಗುರಿಯಾಗುತ್ತಾರೆ. [೫][೬] ಅಕ್ಷಿಪಟವು ಬಿಳಿಯ ಬಣ್ಣವಾಗುವುದು ಮಿದುಳಿನ ಮಲೇರಿಯಾದ ಲಕ್ಷಣವಾಗಿದೆ. [೭] ಜ್ವರದ ಇತರೆ ಕಾರಣಗಳಿಂದ ಭಿನ್ನವಾಗಿ ಪರಿಗಣಿಸಲು ಒಂದು ಉಪಯುಕ್ತ ವೈದ್ಯಕೀಯ ಸಂಕೇತವಾಗಿದೆ.[೮]
| ಜಾತಿ (ಸ್ಪೀಷೀಸ್) | ರೂಪ | ಆವರ್ತನ | ಯಕೃತ್ತಿನಲ್ಲಿ ಮರುಕಳಿಸುತ್ತದೆಯೇ? |
|---|---|---|---|
| ಪ್ಲಾಸ್ಮೋಡಿಯಂ ವೈವ್ಯಾಕ್ಸ್ | ಮೂರು ದಿನಕ್ಕೊಮ್ಮೆ ಬರುವ ಚಳಿ, ಜ್ವರ | ಹೌದು | |
| ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಓವಲೆ | ಮೂರು ದಿನಕ್ಕೊಮ್ಮೆ ಬರುವ ಚಳಿ, ಜ್ವರ | ಹೌದು | |
| ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಫಾಲ್ಸಿಪ್ಯಾರಮ್ | ಮೂರು ದಿನಕ್ಕೊಮ್ಮೆ ಬರುವ ಚಳಿ, ಜ್ವರ | ಇಲ್ಲ | |
| ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಮಲೇರಿಯೆ | ನಾಲ್ಕು ದಿನಕ್ಕೊಮ್ಮೆ ಬರುವ ಚಳಿ, ಜ್ವರ | ಇಲ್ಲ |
ತೀವ್ರ ಮಲೇರಿಯಾ ಬಹುಮಟ್ಟಿಗೆ ಏಕಮಾತ್ರವಾಗಿ P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಸೋಂಕಿನಿಂದ ಉಂಟಾಗುತ್ತದೆ, ಮತ್ತು ಸೋಂಕು ತಗುಲಿದ 6-14 ದಿನಗಳ ನಂತರ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ. [೯] ಚಿಕಿತ್ಸೆ ನೀಡದಿದ್ದಲ್ಲಿ, ತೀವ್ರ ಮಲೇರಿಯಾದ ಪರಿಣಾಮವಾಗಿ ಕೋಮಾ ಸ್ಥಿತಿ ಮತ್ತು ಸಾವು ಸಹ ಸಂಭವಿಸಬಹುದು. ಚಿಕ್ಕ ಮಕ್ಕಳು ಮತ್ತು ಗರ್ಭಿಣಿ ಸ್ತ್ರೀಯರು ಇದಕ್ಕೆ ಸುಲಭವಾಗಿ ತುತ್ತಾಗುತ್ತಾರೆ. ಸ್ಪ್ಲೀನೊಮೆಗಾಲಿ (ಗುಲ್ಮ ದೈತ್ಯತೆ), ತೀವ್ರ ತಲೆನೋವು, ಮಿದುಳಿನ ರಕ್ತ ಕೊರತೆ, ಹಿಗ್ಗಿದ ಯಕೃತ್ತು (ಹೆಪಟೊಮೆಗಾಲಿ) (ಉಬ್ಬಿದ ಯಕೃತ್ತು), ಅಪಸಾಮಾನ್ಯವಾಗಿ ಕಡಿಮೆಯಾಗಿರುವ ಗ್ಲುಕೋಸ್ ಪ್ರಮಾಣ (ಹೈಪೊಗ್ಲೈಸೀಮಿಯಾ) ಮತ್ತು ಮೂತ್ರದಲ್ಲಿ ಹಿಮೊಗ್ಲಾಬಿನ್ (ಹಿಮೊಗ್ಲಾಬಿನ್ಯೂರಿಯಾ) ಮತ್ತು ಮೂತ್ರಪಿಂಡಗಳ ವೈಫಲ್ಯವೂ ಸಹ ಸಂಭವಿಸಬಹುದು. ಮೂತ್ರಪಿಂಡಗಳ ವೈಫಲ್ಯದಿಂದ ಕರಿಮೂತ್ರ ಜ್ವರ ಸಂಭವಿಸಬಹುದು; ಇದರಲ್ಲಿ ಛಿದ್ರವಾದ ಕೆಂಪು ರಕ್ತ ಕಣಗಳಿಂದ ಹಿಮೊಗ್ಲಾಬಿನ್ ಮೂತ್ರದೊಳಗೆ ಸೂಸುತ್ತದೆ. ತೀವ್ರ ಮಲೇರಿಯಾ ಬಹಳ ಬೇಗ ಮುಂದುವರೆದು ಗಂಟೆಗಳೊಳಗೆ ಅಥವಾ ದಿನಗಳೊಳಗೆ ಸಾವು ಸಂಭವಿಸಬಹುದು. [೯] ತೀವ್ರ ಶುಶ್ರೂಷೆ ಮತ್ತು ಚಿಕಿತ್ಸೆ ನೀಡಿದಾಗ್ಯೂ, ರೋಗದ ಅತಿ ತೀವ್ರ ಪ್ರಕರಣಗಳಲ್ಲಿ ಮಾರಣಾಂತಿಕತೆಯ ಪ್ರಮಾಣವು ಶೇಕಡಾ 20ನ್ನೂ ಮೀರಬಹುದು. [೧೦] ಸ್ಥಳೀಯ (ರೋಗ ವ್ಯಾಪಿಸಿದ) ಪ್ರದೇಶಗಳಲ್ಲಿ, ಚಿಕಿತ್ಸೆಯ ಗುಣಮಟ್ಟವು ಆಗಿಂದಾಗ್ಗೆ ತೃಪ್ತಿಕರವಾಗಿಲ್ಲ ಮತ್ತು ಎಲ್ಲಾ ಮಲೇರಿಯಾ ಪ್ರಕರಣಗಳಿಗೆ ಒಟ್ಟಾರೆ ಮಾರಣಾಂತಿಕತೆಯ ಪ್ರಮಾಣ ಹತ್ತರಲ್ಲಿ ಒಂದು. [೧೧] ದೀರ್ಘಾವಧಿಯಲ್ಲಿ, ತೀವ್ರ ಮಲೇರಿಯಾ ಪ್ರಕರಣಗಳಿಗೆ ಒಳಗಾದ ಮಕ್ಕಳಲ್ಲಿ ಬೆಳವಣಿಗೆ ದುರ್ಬಲಗೊಂಡದ್ದು ರುಜುವಾತಾಗಿದೆ.[೧೨]
ದೀರ್ಘಕಾಲದ ಮಲೇರಿಯಾ P. ವೈವ್ಯಾಕ್ಸ್ ಮತ್ತು P. ಓವಲೆ ಗಳಲ್ಲಿ ಕಂಡುಬಂದಿದೆ, ಆದರೆ P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ನಲ್ಲಿ ಅಲ್ಲ. ಯಕೃತ್ತಿನಲ್ಲಿ ಅವ್ಯಕ್ತ ಪರಾವಲಂಬಿಗಳ ಇರುವಿಕೆಯ ಕಾರಣ, ಸೋಂಕು ತಗುಲಿದ ತಿಂಗಳುಗಳ ಅಥವಾ ವರ್ಷಗಳ ನಂತರವೂ ರೋಗವು ಮರುಕಳಿಸಬಹುದು. ಹಾಗಾಗಿ, ರಕ್ತಪ್ರವಾಹದಲ್ಲಿ ಪರಾವಲಂಬಿಗಳು ಮಾಯವಾಗಿರುವುದನ್ನು ಕಂಡು ಮಲೇರಿಯಾ ಇಲ್ಲ ಎಂಬ ತೀರ್ಮಾನಕ್ಕೆ ಬಂದಲ್ಲಿ ಸುಲಭವಾಗಿ ಮೋಸ ಹೋದಂತಾದೀತು. P. ವೈವ್ಯಾಕ್ಸ್ ಸೋಂಕು ಪರಿಪಾಕಾವಸ್ಥೆ ತಲುಪಲು ಅತಿ ಹೆಚ್ಚು 30 ವರ್ಷ ತೆಗೆದುಕೊಂಡಿದ್ದು ಈವರೆಗಿನ ದಾಖಲೆ.[೯] ಸಮಶೀತೋಷ್ಣ ವಲಯಗಳಲ್ಲಿ P. ವೈವ್ಯಾಕ್ಸ್ ನ ಐದು ಮಲೇರಿಯಾ ಪ್ರಕರಣಗಳಲ್ಲಿ ಒಂದು ಪ್ರಕರಣವು ಹಿಪ್ನೊಜೊಯಿಟ್ಸ್ಗಳಿಂದ ಓವರ್ವಿಂಟರಿಂಗ್ (ಅರ್ಥಾತ್ ಸೊಳ್ಳೆ ಕಡಿತದ ನಂತರದ ವರ್ಷದಲ್ಲಿ ಮರುಕಳಿಕೆಗಳು ಆರಂಭವಾಗುತ್ತವೆ.)[೧೩]
ಕಾರಣಗಳು[ಬದಲಾಯಿಸಿ]
ಮಲೇರಿಯಾ ಪರಾವಲಂಬಿಗಳು[ಬದಲಾಯಿಸಿ]
ಮಲೇರಿಯಾ ರೋಗಕ್ಕೆ ಫೈಲಮ್ ಎಪಿಕಾಂಪ್ಲೆಕ್ಸಾದಲ್ಲಿನ ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಜಾತಿಯೊಳಗಿನ ಪ್ರೋಟೊಸೋವನ್ ಪರಾವಲಂಬಿಗಳು ಕಾರಣ. ಮನುಷ್ಯರಲ್ಲಿ, ಮಲೇರಿಯಾ ರೋಗಕ್ಕೆ P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್, P. ಮಲೇರಿಯೆ, P. ಓವಲೆ, P. ವೈವ್ಯಾಕ್ಸ್, ಮತ್ತು P. ನ್ಯೋಲೆಸಿ ಕಾರಣವಾಗಿವೆ. [೧೪] [೧೫] ಸೋಂಕಿಗೆ ಸಾಮಾನ್ಯವಾಗಿ P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಕಾರಣವಾಗಿದ್ದು, ಮತ್ತು ಸುಮಾರು 80% ಮಲೇರಿಯಾ ಪ್ರಕರಣಗಳಿಗೆ ಇದೇ ಮುಖ್ಯ ಕಾರಣ, ಜೊತೆಗೆ ಮಲೇರಿಯಾದಿಂದ ಸಂಭವಿಸುವ ಸಾವುಗಳಲ್ಲಿ ಸುಮಾರು 90% ಪಾಲು ಇದರದ್ದೇ ಆಗಿದೆ. [೧೬] ಪರಾವಲಂಬಿ ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಜಾತಿಯು ಹಕ್ಕಿ, ಸರಿಸೃಪ, ಕೋತಿ, ಚಿಂಪಾಂಜಿ ಹಾಗೂ ದಂಶಕ ಪ್ರಾಣಿ(ರೊಡೆಂಟ್)ಗಳಲ್ಲಿಯೂ ಸೋಂಕನ್ನು ಹರಡುತ್ತದೆ. [೧೭]ಮಲೇರಿಯಾದಲ್ಲಿ, ವಾನರಜಾತಿಗಳಿಗೆ ಸೇರಿದ ಹಲವು ಸೋಂಕುಗಳು ಮನುಷ್ಯರಿಗೆ ತಗುಲಿರುವುದು ರುಜುವಾತಾಗಿದೆ. ಅವು P. ನ್ಯೋಲೆಸಿ, P. ಇನ್ಯುಯಿ, P. ಸಿನೊಮೊಲ್ಗಿ, [೧೮] P. ಸಿಮಿಯೊವಲೆ, P. ಬ್ರೆಜಿಲಿಯನಮ್, P. ಸ್ಚ್ವೆಟ್ಜಿ ಮತ್ತು P. ಸಿಮಿಯಮ್ . ಆದಾಗ್ಯೂ, P. ನ್ಯೋಲೆಸಿ ಹೊರತುಪಡಿಸಿ ಉಳಿದವುಗಳ ತೀವ್ರತೆಯು ಸಾರ್ವಜನಿಕ ಆರೋಗ್ಯ ಪ್ರಾಮುಖ್ಯತೆಯ ದೃಷ್ಟಿಯಿಂದ ಗಮನಾರ್ಹವಾಗಿಲ್ಲ. [೧೯] ಹಕ್ಕಿ ಮಲೇರಿಯಾ ರೋಗವು ಕೋಳಿ ಮತ್ತು ಟರ್ಕಿ ಕೋಳಿಗಳನ್ನು ನಾಶಗೊಳಿಸಬಹುದಾದರೂ, ಈ ರೋಗ ಕೋಳಿ ಸಾಕಣೆದಾರರಿಗೆ ತೀವ್ರ ಆರ್ಥಿಕ ನಷ್ಟವನ್ನು ತಂದೊಡ್ಡದು.[೨೦]ಆದಾಗ್ಯೂ, ಅದು ಮಾನವನಿಂದ ಆಕಸ್ಮಿಕವಾಗಿ ಪ್ರಚಲಿತಕ್ಕೆ ಬಂದಾಗಿನಿಂದ, ಪ್ರತಿರೋಧಕ ಶಕ್ತಿಯ ಕೊರತೆ ಮತ್ತು ಆಭಾವದಿಂದಾಗಿ ರೋಗಾಣುಗಳು ವಿಕಸನಗೊಂಡು,ಹವಾಯಿ ಹಕ್ಕಿಗಳನ್ನು ಬಲಿತೆಗೆದುಕೊಂಡಿತು.[೨೧]
ಕಾರ್ಯರೀತಿ[ಬದಲಾಯಿಸಿ]
ಸೊಳ್ಳೆ ರೋಗವಾಹಕಗಳು ಮತ್ತು ಪ್ಲಾಸ್ಮೋಡಿಯಂ ನ ಜೀವನ ಚಕ್ರ[ಬದಲಾಯಿಸಿ]
ಅನಾಫಿಲಿಸ್ ಜಾತಿಗೆ ಸೇರಿದ ಹೆಣ್ಣು ಸೊಳ್ಳೆಗಳು ಪರಾವಲಂಬಿಯ ಪ್ರಾಥಮಿಕ (ಪೂರ್ಣವಾಗಿ ರೂಪುಗೊಂಡ) ಪರಪೋಷಿಗಳು ಮತ್ತು ಹರಡುವ ರೋಗವಾಹಕಗಳು ಆಗಿರುತ್ತವೆ. ಮೊದಲಿಗೆ ಮರಿ ಸೊಳ್ಳೆಗಳು ಸೋಂಕಿತ ವ್ಯಕ್ತಿಯ ರಕ್ತವನ್ನು ಹೀರಿಕೊಳ್ಳುವುದರಿಂದ ಮಲೇರಿಯಾ ರೋಗವಾಹಿಗಳು ಅದರ ದೇಹವನ್ನು ಸೇರಿಕೊಳ್ಳುತ್ತವೆ. ಆ ನಂತರ ಸೋಂಕಿತ ಅನಾಫಿಲಿಸ್ ಸೊಳ್ಳೆಗಳು ತಮ್ಮ ಜೊಲ್ಲು ಗ್ರಂಥಿಗಳಲ್ಲಿ ಪ್ಲಾಸ್ಮೋಡಿಯಂ ನ ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ಗಳನ್ನು ಒಯ್ಯುತ್ತವೆ. ಸೊಳ್ಳೆಯು ಸೋಂಕಿತ ಮನುಷ್ಯನಿಂದ ರಕ್ತವನ್ನು ಹೀರಿದಾಗ ಅದೂ ಸೋಂಕಿತವಾಗುತ್ತದೆ. ಒಮ್ಮೆ ಹೀರಿದಾಗ, ರಕ್ಕದಲ್ಲಿರುವ ಪರಾವಲಂಬಿ ಗೆಮೆಟೊಸೈಟ್ಗಳು ಇನ್ನೂ ಮುಂದಕ್ಕೆ, ಪುರುಷ ಮತ್ತು ಸ್ತ್ರೀ ಗಮೀಟುಗಳಾಗಿ ಭಿನ್ನವಾಗಿ ಸೊಳ್ಳೆಯ ಕರುಳಿನಲ್ಲಿ ಐಕ್ಯವಾಗುತ್ತದೆ. ಇದು ಊಕೈನೆಟ್ ಕರುಳಿನ ಒಳಪದರವನ್ನು ಛೇದಿಸಿ ಕರುಳಿನ ಗೋಡೆಯಲ್ಲಿ ಒಂದು ತತ್ತಿಚೀಲ (ಊಸಿಸ್ಟ್)ವನ್ನು ರಚಿಸುತ್ತದೆ. ತತ್ತಿಚೀಲವು ಛಿದ್ರಗೊಂಡಾಗ, ಅದು ಸೊಳ್ಳೆಯ ಶರೀರದಲ್ಲಿ ಹಾದುಹೋಗಿ ಜೊಲ್ಲು ಗ್ರಂಥಿಯಲ್ಲಿ ಸೇರುವಂತಹ ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ಗಳನ್ನು ಬಿಡುಗಡೆಗೊಳಿಸುತ್ತದೆ. ಹಾಗಾಗಿ ಈ ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ಗಳು ಮುಂದೆ ಇನ್ನೊಬ್ಬ ಮನುಷ್ಯನಿಗೆ ಸೋಂಕು ತಾಗಿಸಲು ಸಿದ್ಧವಾಗಿರುತ್ತವೆ. ಇಂತಹ ಹರಡುವಿಕೆಗೆ ಕೆಲವೊಮ್ಮೆ ಮುಂಭಾಗದ ಕ್ಷೇತ್ರ ವರ್ಗಾವಣೆ (ಆಂಟೀರಿಯರ್ ಸ್ಟೀಷನ್ ಟ್ರ್ಯಾನ್ಸ್ಫರ್) ಎನ್ನಲಾಗುತ್ತದೆ. [೨೨]ಮುಂದೆ ಸೊಳ್ಳೆಯು ರಕ್ತ ಹೀರಿದಾಗ, ಎಂಜಲಿನೊಂದಿಗೆ ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ಗಳನ್ನೂ ಚರ್ಮಕ್ಕೆ ಚುಚ್ಚುತ್ತದೆ.
ಕೇವಲ ಹೆಣ್ಣು ಸೊಳ್ಳೆಗಳು ರಕ್ತವನ್ನು ಹೀರುತ್ತವೆ. ಹಾಗಾಗಿ ಗಂಡು ಸೊಳ್ಳೆಗಳು ರೋಗವನ್ನು ಹರಡುವುದಿಲ್ಲ. ಅನಾಫಿಲಿಸ್ ಜಾತಿದ ಹೆಣ್ಣು ಸೊಳ್ಳೆಗಳು ರಾತ್ರಿಯ ವೇಳೆ ರಕ್ತ ಹೀರಲು ಇಚ್ಚಿಸುತ್ತವೆ. ಅವು ಮುಸ್ಸಂಜೆಯ ವೇಳೆ ಆಹಾರಕ್ಕಾಗಿ ಸಂಚರಿಸಲಾರಂಭಿಸಿ, ಆಹಾರ ಹೀರಿಕೊಳ್ಳುವವರೆಗೂ ರಾತ್ರಿಯ ಹೊತ್ತೂ ಅವುಗಳ ಸಂಚಾರವನ್ನು ಮುಂದುವರೆಸುತ್ತವೆ. ರಕ್ತದಾನದ ವೇಳೆಯೂ ಮಲೇರಿಯಾ ಪರಾವಲಂಬಿಗಳು ಹರಡಬಹುದು, ಆದರೆ ಇದು ಅಪರೂಪ.[೨೩]
ರೋಗೋತ್ಪತ್ತಿ[ಬದಲಾಯಿಸಿ]

ಮನುಷ್ಯರಲ್ಲಿ ಮಲೇರಿಯಾ ಎರಡು ಹಂತಗಳಲ್ಲಿ ಬೆಳವಣಿಗೆಯಾಗುತ್ತದೆ: ಎಕ್ಸೊಎರಿಥ್ರೊಸಿಟಿಕ್ ಮತ್ತು ಎರಿಥ್ರೊಸಿಟಿಕ್ ಹಂತಗಳು. ಎಕ್ಸೊಎರಿಥ್ರೊಸಿಟಿಕ್ ಹಂತವು ಯಕೃತ್ತು ಅಥವಾ ಯಕೃತ್ತಿನ ವ್ಯವಸ್ಥೆಯ ಸೋಂಕನ್ನು ಒಳಗೊಂಡಿದ್ದರೆ; ಎರಿಥ್ರೊಸಿಟಿಕ್ ಹಂತವು ಎರಿಥ್ರೊಸೈಟ್ಗಳ ಅಥವಾ ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಸೋಂಕನ್ನು ಒಳಗೊಂಡಿರುತ್ತದೆ. ರಕ್ತವನ್ನು ಹೀರಲು ಸೋಂಕಿತ ಸೊಳ್ಳೆಯು ವ್ಯಕ್ತಿಯೊಬ್ಬನ ಚರ್ಮವನ್ನು ಚುಚ್ಚಿದಾಗ, ಸೊಳ್ಳೆಯ ಲಾಲಾರಸದಲ್ಲಿರುವ ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ಗಳು ವ್ಯಕ್ತಿಯ ರಕ್ತದ ಹರಿವನ್ನು ಪ್ರವೇಶಿಸಿ, ಯಕೃತ್ತು ತಲುಪುತ್ತದೆ. ಮನುಷ್ಯನೊಳಗೆ ಸೇರಿದ 30 ನಿಮಿಷಗಳಲ್ಲಿ, ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ಗಳು ಹೆಪಟೊಸೈಟ್ಗಳನ್ನು ಸೋಂಕಿತಗೊಳಿಸಿ, 6-15 ದಿನಗಳ ಅವಧಿಯಲ್ಲಿ ನಿರ್ಲಿಂಗವಾಗಿ ಮತ್ತು ರೋಗ ಲಕ್ಷಣಗಳಿಲ್ಲದೆ ತಮ್ಮ ಸಂಖ್ಯೆಯನ್ನು ವೃದ್ಧಿಸಿಕೊಳ್ಳುತ್ತವೆ. ಯಕೃತ್ತು ಸೇರಿದ ನಂತರ, ಈ ಜೀವಿಗಳು ಭಿನ್ನವಾಗಿ ಸಾವಿರಗಟ್ಟಲೆ ಮಿರೋಜೊವಾಯಿಟ್ಗಳು ಉತ್ಪತ್ತಿಯಾಗಿ, ಪರಪೋಷಿ ಕೋಶಗಳು ಛಿದ್ರಗೊಂಡಾಗ ಅವುಗಳ ರಕ್ತದಲ್ಲಿ ಸೇರಿಕೊಂಡು ಕೆಂಪು ರಕ್ತ ಕಣಗಳನ್ನು ಸೋಂಕಿತಗೊಳಿಸುತ್ತವೆ. ಹೀಗೆ ಜೀವನ ಚಕ್ರದ ಎರಿಥ್ರೊಸಿಟಿಕ್ ಹಂತ ಆರಂಭಗೊಳ್ಳುತ್ತದೆ.[೨೪] ಪರಾವಲಂಬಿಯು ಸೋಂಕಿತ ವ್ಯಕ್ತಿಯ ಯಕೃತ್ತು ಜೀವಕೋಶದ ಒಳಪೊರೆಯೊಳಗೆ ತನ್ನನ್ನು ತಾನು ಮುಚ್ಚಿಕೊಳ್ಳುವುದರಿಂದ, ಪರೀಕ್ಷೆ ವೇಳೆ ಯಕೃತ್ತಿನಲ್ಲಿ ಸಿಗದಂತೆ ತಪ್ಪಿಸಿಕೊಳ್ಳುತ್ತದೆ.[೨೫]
ಪರಾವಲಂಬಿಗಳು ಮತ್ತೆ ನಿರ್ಲಿಂಗವಾಗಿ ಕೆಂಪು ರಕ್ತ ಕಣಗಳೊಳಗೆ ಇನ್ನಷ್ಟು ವೃದ್ಧಿಗೊಂಡು, ಹೊಸ ಕೆಂಪು ರಕ್ತ ಕಣಗಳನ್ನು ಆಕ್ರಮಿಸಲು ಆಗ್ಗಿಂದಾಗ್ಗೆ ಸೋಂಕಿತ ವ್ಯಕ್ತಿಯ ದೇಹದಿಂದ ಹೊರಬರುತ್ತವೆ. ಈ ರೀತಿಯ ವಿಸ್ತರಣೆ ಆಗ್ಗಿಂದಾಗ್ಗೆ ಹಲವು ಬಾರಿ ಸಂಭವಿಸುತ್ತದೆ. ಹೀಗೆ, ಮಿರೋಜೊವಾಯಿಟ್ಗಳು ಏಕಕಾಲದಲ್ಲಿ ಒಟ್ಟಿಗೆ ತಪ್ಪಿಸಿಕೊಂಡು ಹೊರಬಂದು, ಹೊಸ ಕೆಂಪು ರಕ್ತ ಕಣಗಳನ್ನು ಸೋಂಕಿತಗೊಳಿಸುವುದರಿಂದ ಜ್ವರದ ಅಲೆಗಳು ಉಂಟಾಗುತ್ತದೆ ಎಂಬುದು ಮಲೇರಿಯಾಕ್ಕಿರುವ ಮೂಲ ವಿವರಣೆ.
ಕೆಲವು P. ವೈವ್ಯಾಕ್ಸ್ ಮತ್ತು P. ಓವಲೆ ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ಗಳು ಕೂಡಲೇ ಎಕ್ಸೊಎರಿಥ್ರೊಸಿಟಿಕ್-ಹಂತದ ಮಿರೋಜೊವಾಯಿಟ್ಗಳಾಗಿ ಬೆಳೆಯುವುದಿಲ್ಲ; ಬದಲಿಗೆ, ಹಲವು ತಿಂಗಳುಗಳಿಂದ ಹಿಡಿದು (ಮಾದರಿಯಂತೆ 6-12 ತಿಂಗಳುಗಳು) ಸುಮಾರು ಮೂರು ವರ್ಷಗಳವರೆಗೂ ಅಜ್ಞಾತವಾಗಿರುವ ಹಿಪ್ನೊಜೊವಾಯಿಟ್ಗಳನ್ನು ಉತ್ಪಾದಿಸುತ್ತವೆ. ಅಜ್ಞಾತ ಅವಧಿಯ ನಂತರ, ಅವು ಮತ್ತೆ ಸಕ್ರಿಯಗೊಂಡು ಮಿರೋಜೊವಾಯಿಟ್ಗಳನ್ನು ಉತ್ಪಾದಿಸುತ್ತವೆ. ಮಲೇರಿಯಾದ ಇವೆರಡು ತಳಿಗಳಲ್ಲಿ ದೀರ್ಘಕಾಲದ ಪರಿಪಾಕಾವಸ್ಥೆ ಮತ್ತು ತಡವಾದ ಮರುಕಳಿಕೆಗೆ ಹಿಪ್ನೊಜೊವಾಯಿಟ್ಗಳು ಕಾರಣವಾಗಿವೆ.[೨೬]
ಶರೀರದ ರೋಗನಿರೋಧಕ ವ್ಯವಸ್ಥೆಯು ಪರಾವಲಂಬಿ ಮೇಲೆ ಆಕ್ರಮಣ ನಡೆಸಿದರೂ, ಇದು ಸಾಮಾನ್ಯವಾಗಿ ಸುರಕ್ಷಿತವಾಗಿರುತ್ತದೆ, ಏಕೆಂದರೆ, ಪರಾವಲಂಬಿಯು ಮನುಷ್ಯನೊಳಗಿನ ತನ್ನ ಜೀವನ ಚಕ್ರದ ಬಹುಪಾಲು ಸಮಯವನ್ನು ಯಕೃತ್ತು ಮತ್ತು ರಕ್ತ ಕಣಗಳಲ್ಲೇ ಕಳೆಯುತ್ತದೆ, ಆದ್ದರಿಂದ ರೋಗನಿರೋಧಕದ ಕಣ್ಗಾವಲಿಗೆ ಇದು ಸಿಗುವ ಸಾಧ್ಯತೆಗಳು ಕಡಿಮೆ. ಆದಾಗ್ಯೂ, ಪರಿಚಲನೆಯಲ್ಲಿರುವ ಸೋಂಕಿತ ರಕ್ತ ಕಣಗಳು ಗುಲ್ಮದಲ್ಲಿ ನಾಶವಾಗುತ್ತವೆ. ಈ ಗತಿಯನ್ನು ತಡೆಗಟ್ಟಲು, P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಪರಾವಲಂಬಿಯು ಸೋಂಕಿತ ರಕ್ತ ಕಣಗಳ ಮೇಲ್ಮೈ ಮೇಲೆ ಅಂಟುವ ಪ್ರೋಟೀನ್ಗಳನ್ನು ಪ್ರದರ್ಶಿಸುತ್ತದೆ, ಇದರಿಂದಾಗಿ ರಕ್ತ ಕಣಗಳು ಸಣ್ಣ ಪ್ರಮಾಣದ ರಕ್ತ ನಾಳಗಳ ಗೋಡೆಗಳಿಗೆ ಅಂಟಿಕೊಂಡು, ಸಾಮಾನ್ಯ ಪರಿಚಲನೆ ಮತ್ತು ಗುಲ್ಮದ ಮೂಲಕ ಹಾದು ಹೋಗದಂತೆ ಪರಾವಲಂಬಿಯನ್ನು ಪ್ರತ್ಯೇಕವಾಗಿ ಇರಿಸುತ್ತದೆ. [೨೭] ಈ "ಅಂಟುವಿಕೆ"ಯೇ ಮಲೇರಿಯಾದಿಂದಾಗುವ ರಕ್ತಸ್ರಾವ ಉಲ್ಬಣವಾಗಲಿಕ್ಕೆ ಪ್ರಮುಖ ಕಾರಣ. ಇಂತಹ ಸೋಂಕಿತ ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಸಮೂಹ ಅಂಟುವಿಕೆಯು ಹೆಚ್ಚಿನ ಜೀವಕೋಶಸ್ತರೀಯ ಕಿರುಸಿರೆಗಳಿಗೆ (ರಕ್ತಪರಿಚಲನಾ ವ್ಯವಸ್ಥೆಯ ಅತಿ ಸಣ್ಣ ಶಾಖೆಗಳನ್ನು) ಅಡ್ಡಿಯುಂಟು ಮಾಡಬಹುದು.ಈ ನಾಳಗಳಲ್ಲಿನ ಅಡೆತಡೆಗಳು ಜರಾಯುವಿನ ಮತ್ತು ಮಿದುಳಿನ ಮಲೇರಿಯಾದಲ್ಲಿರುವಂತಹ ರೋಗಲಕ್ಷಣಗಳಿಗೆ ಕಾರಣವಾಗಬಹುದು. ಮಿದುಳಿನ ಮಲೇರಿಯಾದಲ್ಲಿ, ಪ್ರತ್ಯೇಕವಾಗಿರುವ ಕೆಂಪು ರಕ್ತ ಕಣಗಳು ರಕ್ತ ಮಿದುಳಿನ ತಡೆಗಟ್ಟೆಯನ್ನು ಛೇದಿಸಿ ಕೋಮಾಕ್ಕೆ ಕಾರಣವಾಗಬಹುದು.[೨೮]
ಆದಾಗ್ಯೂ, ಕೆಂಪು ರಕ್ತ ಕಣದ ಮೇಲ್ಮೈಗೆ ಅಂಟುವಂತಹ, (PfEMP1, (ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಎರಿಥ್ರೊಸೈಟ್ ಮೆಂಬ್ರೇನ್ ಪ್ರೋಟೀನ್ 1) ಎಂದು ಕರೆಯಲಾದ) ಪ್ರೋಟೀನ್ಗಳು ರೋಗನಿರೋಧಕ ವ್ಯವಸ್ಥೆಗೆ ಒಡ್ಡಲಾಗಿದ್ದರೂ, ಅವುಗಳ ತೀವ್ರ ವೈವಿಧ್ಯತೆಯ ಕಾರಣ ಅವುಗಳನ್ನು ಪ್ರತಿರಕ್ಷಿತ ಗುರಿಗಳಾಗಿ ಪರಿಗಣಿಸಲಾಗದು. ಒಂದು ಪರಾವಲಂಬಿಯಲ್ಲಿ ಪ್ರೋಟೀನ್ಗಳದ್ದೇ ಕನಿಷ್ಠ ಪಕ್ಷ 60 ವೈವಿಧ್ಯತೆಗಳಿದ್ದು, ಪರಾವಲಂಬಿ ಸಂಖ್ಯೆಗಳಲ್ಲಿ ಬಹುಶ: ಅಪಾರ ಆವೃತ್ತಿಗಳಿರಬಹುದು. [೨೭] ತನ್ನ ವೇಷಗಳನ್ನು ಬದಲಿಸುವ ಕಳ್ಳನಂತೆ ಅಥವಾ ಹಲವು ಪಾಸ್ ಪೋರ್ಟ್ಗಳನ್ನು ಹೊಂದಿರುವಂತಹ ಗೂಢಚಾರಿಯಂತೆ, ಈ ಪರಾವಲಂಬಿಯು PfEMP1 ಮೇಲ್ಮೈ ಪ್ರೋಟೀನ್ಗಳ ಅಪಾರ ಸಂಗ್ರಹಗಳ ನಡುವೆ ಅದಲುಬದಲಾಗುತ್ತಿರುತ್ತದೆ. ಹೀಗೆ ಅದು ಯಾವಾಗಲೂ ರೋಗನಿರೋಧಕ ವ್ಯವಸ್ಥೆಗಿಂತ ಒಂದು ಹೆಜ್ಜೆ ಮುಂದಿರುತ್ತದೆ.
ಕೆಲವು ಮಿರೋಜೊವಾಯಿಟ್ಗಳು ಪುರುಷ ಮತ್ತು ಸ್ತ್ರೀ ಗೆಮೆಟೊಸೈಟ್ಗಳಾಗಿ ಪರಿವರ್ತಿತವಾಗುತ್ತವೆ. ಸೊಳ್ಳೆಯು ಸೋಂಕಿತ ವ್ಯಕ್ತಿಯ ಚರ್ಮವನ್ನು ಚುಚ್ಚಿದಾಗ, ಅದು ಸಮರ್ಥವಾಗಿ ರಕ್ತದಲ್ಲಿರುವ ಗೆಮೆಟೋಸೈಟ್ಗಳನ್ನು ಸ್ವೀಕರಿಸುತ್ತದೆ. ಪರಾವಲಂಬಿಯ ಫಲವತ್ತಾಗಿಸುವಿಕೆ ಮತ್ತು ಲೈಂಗಿಕ ಪುನರ್ ಸಂಯೋಜನೆ ಪ್ರಕ್ರಿಯೆ ಸೊಳ್ಳೆಯ ಕರುಳಲ್ಲಿ ನಡೆಯುತ್ತದೆ. ಹಾಗಾಗಿ, ಸೊಳ್ಳೆಯೇ ನಿರ್ಣಾಯಕ ರೋಗವಾಹಕವೆಂದು ವ್ಯಾಖ್ಯಾನಿಸಲಾಗಿದೆ. ಹೊಸ ಸ್ಪೋರೊಜೊಯ್ಟ್ಗಳು ವಿಕಸನಗೊಂಡು ಸೊಳ್ಳೆಯ ಲಾಲಾರಸ ಗ್ರಂಥಿಯತ್ತ ಸಾಗುವುದರಿಂದ ಅದರ ಜೀವನ ಚಕ್ರವು ಸಂಪೂರ್ಣಗೊಳ್ಳುತ್ತದೆ. ಗರ್ಭಿಣಿಯರು ಸೊಳ್ಳೆಗಳ ಮುಖ್ಯ ಆಕರ್ಷಣೆಯಾಗಿರುತ್ತಾರೆ. [೨೯] ಗರ್ಭಿಣಿಯರಲ್ಲಿ ಮಲೇರಿಯಾ ರೋಗವಿದ್ದರೆ ನಿರ್ಜೀವ ಶಿಶು ಜನನ, ಶಿಶು ಮರಣ[೩೦] ಮತ್ತು ಜನಿಸುವಾಗಲೇ ಕಡಿಮೆ ತೂಕ(ವಿಶೇಷವಾಗಿ P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಸೋಂಕಿನಲ್ಲಿ)ಕ್ಕೆ ಕಾರಣವಾಗಬಹುದು.P. ವೈವ್ಯಾಕ್ಸ್ ನಂತಹ ಇತರೆ ತಳಿಗಳ ಸೋಂಕಿನಿಂದಲೂ ಈ ಪರಿಣಾಮಗಳಾಗಬಹುದು. [೩೧]
ರೋಗನಿರ್ಣಯ[ಬದಲಾಯಿಸಿ]
1880ರಲ್ಲಿ ಚಾರ್ಲ್ಸ್ ಲಾವೆರನ್ ಮೊದಲ ಬಾರಿಗೆ ಮಲೇರಿಯಾ ಪರಾವಲಂಬಿಯನ್ನು ರಕ್ತದಲ್ಲಿ ಕಂಡಂದಿನಿಂದಲೂ, [೩೨]ಸೂಕ್ಷ್ಮದರ್ಶಕೀಯ ರಕ್ತ ಪರೀಕ್ಷೆಯೇ ಮಲೇರಿಯಾ ರೋಗನಿರ್ಣಯದ ಮೂಲಾಧಾರವಾಗಿದೆ.
ಆಫ್ರಿಕಾದಲ್ಲಿ ಜ್ವರ ಮತ್ತು ರಕ್ತನಂಜಿನ ಆಘಾತವನ್ನು ಸಾಮಾನ್ಯವಾಗಿ ತೀವ್ರ ಮಲೇರಿಯಾವೆಂದು ತಪ್ಪಾಗಿ ನಿರ್ಣಯಿಸಲಾಗುತ್ತದೆ, ಇದು ಮಾರಣಾಂತಿಕ ರೋಗಗಳ ಚಿಕಿತ್ಸಾ ವೈಫಲ್ಯಕ್ಕೆ ಕಾರಣವಾಗಿದೆ. ಮಲೇರಿಯಾ ಸ್ಥಳೀಯವಾಗಿ ವ್ಯಾಪಿಸಿರುವ ಕ್ಷೇತ್ರಗಳಲ್ಲಿ, ತೀವ್ರ ಮಲೇರಿಯಾ ರೋಗ ನಿರ್ಣಯಿಸಲು ಪ್ಯಾರಾಸಿಟೆಮಿಯಾ ಸಮರ್ಥವಾದೀತೆಂದು ಹೇಳಲಾಗದು, ಏಕೆಂದರೆ ಪ್ಯಾರಾಸೈಟೆಮಿಯವು ಇತರೆ ಸಹವರ್ತಿ ರೋಗಗಳ ಸಂಭವನೀಯತೆಯೂ ಆಗಿರಬಹುದು. ಇತ್ತೀಚೆಗಿನ ತನಿಖೆಗಳ ಪ್ರಕಾರ, ಮಲೇರಿಯಾಗೆ ಸಂಬಂಧವಲ್ಲದ ಕೋಮಾದಿಂದ ಮಲೇರಿಯಾ-ಸಂಬಂಧಿತ ಕೋಮಾವನ್ನು ಪ್ರತ್ಯೇಕಿಸಲು ಯಾವುದೇ ವೈದ್ಯಕೀಯ ಅಥವಾ ಪ್ರಾಯೋಗಿಕ ಪರೀಕ್ಷೆಗಳಿಗಿಂತಲೂ ಮಲೇರಿಯಾ ರೆಟಿನೊಪತಿಯು ಉತ್ತಮ ವಿಧಾನವಾಗಿದೆ.[೩೩]
ರೋಗನಿರ್ಣಯಕ್ಕೆ ರಕ್ತ ನಮೂನೆಯನ್ನೇ ಹೆಚ್ಚಾಗಿ ಬಳಸಲಾಗುತ್ತಿದ್ದರೂ, ಪರ್ಯಾಯವಾಗಿ ಮತ್ತು ಕಡಿಮೆ ಆಕ್ರಮಣಶೀಲ ರೀತಿಗಳಾಗಿ ಲಾಲಾರಸ ಮತ್ತು ಮೂತ್ರವೆರಡನ್ನೂ ತಪಾಸಣೆ ಮಾಡಲಾಗುತ್ತದೆ.[೩೨]
ರೋಗಲಕ್ಷಣಗಳಿಂದ ನಿರ್ಣಯ[ಬದಲಾಯಿಸಿ]
ಸರಳ ಪ್ರಯೋಗಾಲಯ ರೋಗನಿರ್ಣಯ ಪರೀಕ್ಷೆಗಳನ್ನು ಮಾಡಿಸಲು ಸಾಧ್ಯವಾಗದ ಪ್ರದೇಶಗಳಲ್ಲಿ ಆಗಿಂದಾಗ್ಗೆ ವೈಯಕ್ತಿಕ ಜ್ವರಗಳ ಇತಿಹಾಸವನ್ನು ಬಳಸಿ ಅದನ್ನು ಮಲೇರಿಯಾದ ಸೂಚನೆಯೆಂದು ಪರಿಗಣಿಸಿ ಚಿಕಿತ್ಸೆ ನೀಡಲಾಗುತ್ತದೆ.ಮಲಾವಿ ದೇಶದ ಮಕ್ಕಳಿಂದ ಜಿಯೆಮ್ಸಾ-ಕರೆಯುಳ್ಳ ರಕ್ತದ ಲೇಪಗಳನ್ನು ಬಳಸಿದ ಒಂದು ಅಧ್ಯಯನವು ತಿಳಿಸಿರುವ ಪ್ರಕಾರ, ಪ್ರಸಕ್ತ ರಾಷ್ಟ್ರೀಯ[which?] ನೀತಿಯಾಗಿರುವ ಕೇವಲ ವೈಯಕ್ತಿಕ ಜ್ವರಗಳ ಇತಿಹಾಸವನ್ನು (ಸೂಕ್ಷ್ಮತೆಯು 21%ರಿಂದ 41%ಕ್ಕೆ ಏರಿತು) ಬಳಸುವುದಕ್ಕಿಂತ ಹೆಚ್ಚಾಗಿ ವೈದ್ಯಕೀಯ ಮುನ್ಸೂಚಕಗಳನ್ನು (ಗುದನಾಳದ ಉಷ್ನಾಂಶ, ನೇಯ್ಲ್ಬೆಡ್ ಪಾಲರ್ ಮತ್ತು ಗುಲ್ಮವೃದ್ಧಿ) ಚಿಕಿತ್ಸೆಯ ಸಂಕೇತಗಳನ್ನಾಗಿ ಬಳಸಲಾಗಿತ್ತು,[೩೪]
ರಕ್ತ ಪದರದ ಸೂಕ್ಷ್ಮದರ್ಶಕೀಯ ಪರೀಕ್ಷೆ[ಬದಲಾಯಿಸಿ]
ಅತಿ ಹೆಚ್ಚು ಮಿತವ್ಯಯಿ, ಆದ್ಯತೆಯ ಮತ್ತು ನೆಚ್ಚಬಹುದಾದ ಮಲೇರಿಯಾ ರೋಗನಿರ್ಣಯದ ರೀತಿಯೆಂದರೆ ರಕ್ತ ಪದರದ ಸೂಕ್ಷ್ಮದರ್ಶಕೀಯ ಪರೀಕ್ಷೆಗಳು, ಏಕೆಂದರೆ, ನಾಲ್ಕು ಪರಾವಲಂಬಿ ತಳಿಗಳಲ್ಲಿ ಪ್ರತಿಯೊಂದೂ ಸಹ ವಿಭಿನ್ನ ವೈಶಿಷ್ಟ್ಯಗಳನ್ನು ಹೊಂದಿದೆ. ಸಾಂಪ್ರದಾಯಿಕವಾಗಿ, ರಕ್ತ ಪದರದ ಎರಡು ರೀತಿಗಳನ್ನು ಬಳಸಲಾಗುತ್ತವೆ. ಈ ಪದರಗಳು ಸಾಮಾನ್ಯ ರಕ್ತದ ಪದರಗಳಂತಿರುತ್ತವೆ ಮತ್ತು ತಳಿಗಳನ್ನು ಪತ್ತೆ ಮಾಡಲು ಅನುವು ಮಾಡಿಕೊಡುತ್ತದೆ, ಏಕೆಂದರೆ ಪರಾವಲಂಬಿಯ ರೂಪ ಈ ಸಿದ್ಧತೆಯಲ್ಲಿ ಅತ್ಯುತ್ತಮ ರೀತಿಯಲ್ಲಿ ಸುರಕ್ಷಿತವಾಗಿರುತ್ತದೆ.ದಟ್ಟ ಪದರಗಳು ರಕ್ತದ ಹೆಚ್ಚಿನ ಪ್ರಮಾಣದ ತಪಾಸಣೆ ಮಾಡಲು ಸೂಕ್ಷ್ಮದರ್ಶಕ ತಜ್ಞನಿಗೆ ಅನುವು ಮಾಡಿಕೊಡುತ್ತದೆ. ಇದು ಸಣ್ಣ ಪದರಕ್ಕಿಂತಲೂ ಸುಮಾರು ಹನ್ನೊಂದು ಪಟ್ಟು ಸೂಕ್ಷ್ಮವಾಗಿರುತ್ತದೆ. ಹಾಗಾಗಿ, ದಟ್ಟ ಪದರದಲ್ಲಿ ಕಡಿಮೆ ತೀವ್ರತೆಯ ಸೋಂಕನ್ನು ಪತ್ತೆ ಮಾಡಲು ಸುಲಭ, ಆದರೂ ಪರಾವಲಂಬಿಯ ರೂಪವು ಇನ್ನಷ್ಟು ವಿಕೃತವಾಗಿರುತ್ತದೆ. ಇದರಿಂದಾಗಿ, ವಿವಿಧ ತಳಿಗಳ ನಡುವಿನ ವ್ಯತ್ಯಾಸಗಳನ್ನು ಪತ್ತೆ ಮಾಡುವುದು ಕಷ್ಟಕರವಾಗಬಹುದು. ದಟ್ಟ ಮತ್ತು ತೆಳ್ಳಗಿನ ಲೇಪಗಳ ಸಾರ್ಥಕ-ಬಾಧಕಗಳನ್ನು ಪರಿಗಣಿಸಿದ ಸಂದರ್ಭದಲ್ಲಿ, ಖಚಿತವಾಗಿ ರೋಗನಿರ್ಣಯ ಮಾಡುವಾಗ ಎರಡೂ ತರಹದ ಲೇಪಗಳನ್ನು ಬಳಸುವುದು ಅನಿವಾರ್ಯ.[೩೫]
ಅನುಭವಿ ಸೂಕ್ಷ್ಮದರ್ಶಕ ತಜ್ಞನು ದಟ್ಟ ಪದರದಿಂದ, ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಸುಮಾರು 0.0000001%ರಷ್ಟು ಕಡಿಮೆಯಿರುವ ಪರಾವಲಂಬಿ ಮಟ್ಟಗಳನ್ನು (ಅಥವಾ ಪ್ಯಾರಾಸೈಟೆಮಿಯವನ್ನು) ಪತ್ತೆ ಹಚ್ಚಬಹುದು. ತಳಿಗಳನ್ನು ಕಂಡುಹಿಡಿಯುವುದು ಕಠಿಣವಾಗಬಹುದು, ಏಕೆಂದರೆ, ಎಲ್ಲಾ ನಾಲ್ಕು ತಳಿಗಳ ("ಉಂಗುರಾಕಾರದ") ಟ್ರೋಪೊಜೊವಾಯಿಟ್ಸ್ಗಳು ತದ್ರೂಪವಾಗಿ ಕಾಣುತ್ತವೆ. ಒಂದೇ ಉಂಗುರಾಕಾರದ ಆಧಾರದ ಮೇಲೆ ಇತರ ತಳಿಗಳನ್ನು ಕಂಡುಹಿಡಿಯುವುದು ಅಸಾಧ್ಯ; ಯಾವಾಗಲೂ ಹಲವು ಟ್ರೋಫೊಜೊವಾಯಿಟ್ಸ್ಗಳ ಆಧಾರದ ಮೇಲೆ ತಳಿಗಳನ್ನು ಪತ್ತೆ ಹಚ್ಚಲಾಗುತ್ತದೆ.
ಬಯಲು ಪ್ರಯೋಗಗಳು[ಬದಲಾಯಿಸಿ]
ಸೂಕ್ಷ್ಮದರ್ಶಕ ಅಲಭ್ಯವಿದ್ದ ಸ್ಥಳಗಳಲ್ಲಿ, ಅಥವಾ ಮಲೇರಿಯಾ ರೋಗನಿರ್ಣಯ ವಿಚಾರದಲ್ಲಿ ಪ್ರಯೋಗಾಲಯದ ಸಿಬ್ಬಂದಿ ಅನನುಭವಿಗಳಾಗಿದ್ದಲ್ಲಿ, ಅವರಿಗಾಗಿ ಪ್ರತಿಜನಕ ಪತ್ತೆಹಚ್ವುವಿಕೆಯ ಪರೀಕ್ಷೆಗಳಿವೆ. ಇದಕ್ಕೆ ರಕ್ತದ ಕೇವಲ ಒಂದು ಹನಿ ಸಾಕು.[೩೬] ಈಗ ಪ್ರತಿರಕ್ಷಾ-ವರ್ಣರೇಖನಾ ಪ್ರಯೋಗಗಳನ್ನು (ಮಲೇರಿಯಾ ಕ್ಷಿಪ್ರ ರೋಗನಿರ್ಣಯದ ಪ್ರಯೋಗಗಳು, ಪ್ರತಿಜನಕ-ಗ್ರಹಣ ವಿಶ್ಲೇಷಣೆ, ಅಥವಾ "ಡಿಪ್ಸ್ಟಿಕ್ಸ್") ಅಭಿವೃದ್ಧಿಪಡಿಸಿ ವಿತರಿಸಲಾಗಿದೆ, ಅಲ್ಲದೆ ಬಯಲು ಪ್ರಯೋಗ ಕೂಡ ನಡೆಸಲಾಗಿವೆ. ಈ ಪ್ರಯೋಗಗಳು ತೋರ್ಬೆರಳು ಅಥವಾ ಸಿರೆಯ ರಕ್ತವನ್ನು ಬಳಸುತ್ತವೆ. ಸಂಪೂರ್ಣ ಪ್ರಯೋಗಕ್ಕೆ ಒಟ್ಟು 15-20 ನಿಮಿಷಗಳು ಸಾಕು, ಮತ್ತು ಇದಕ್ಕೆ ಪ್ರಯೋಗಾಲಯದ ಅಗತ್ಯವಿರುವುದಿಲ್ಲ. ಈ ಕ್ಷಿಪ್ರ ರೋಗನಿರ್ಣಯ ಪ್ರಯೋಗಗಳ ಪತ್ತೆಹಚ್ಚುವಿಕೆಯ ಪ್ರತಿಕ್ರಿಯಾರಂಭ ಮಿತಿಗಳು, ದಟ್ಟ ಪದರದ ಸೂಕ್ಷ್ಮದರ್ಶನಕ್ಕೆ ಹೋಲಿಸಿದರೆ, ರಕ್ತದ ಪ್ರತಿ µlಗೆ 100 ಪರಾವಲಂಬಿಗಳ ಶ್ರೇಣಿಯಲ್ಲಿರುತ್ತದೆ. P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಗ್ಲುಟಮೇಟ್ ಡಿಹೈಡ್ರೋಜಿನೇಸ್ನ್ನು ಪ್ರತಿಜನಕವಾಗಿ ಬಳಸಿ ಮೊದಲ ಕ್ಷಿಪ್ರ ರೋಗನಿರ್ಣಯ ಪ್ರಯೋಗಗಳನ್ನು ನಡೆಸಲಾಯಿತು.[೩೭] PGluDH ಸ್ಥಾನದಲ್ಲಿ 33 kDa ಆಕ್ಸಿಡೊರಿಡಕ್ಟೇಸ್ [EC 1.1.1.27] ಆಗಿರುವ P.ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಲ್ಯಾಕ್ಟೇಟ್ ಡಿಹೈಡ್ರೋಜಿನೇಸ್ ಬಳಸಲಾಯಿತು. ಇದು ಗ್ಲೈಕೊಲಿಟಿಕ್ ಮಾರ್ಗದಲ್ಲಿ ATP ಉತ್ಪಾದನೆಗಾಗಿ ಅತ್ಯಗತ್ಯವಾಗಿರುವ ಕೊನೆಯ ಕಿಣ್ವವಾಗಿದೆ; ಜೊತೆಗೆ, P.ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಧಾರಾಳವಾಗಿ ಸೂಸುವಂತಹ ಹಲವು ಕಿಣ್ವಗಳಲ್ಲಿ ಇದೂ ಸಹ ಒಂದು. PLDH ರಕ್ತದಲ್ಲಿ ಬಹುಕಾಲ ನಿಲ್ಲುವುದಿಲ್ಲ. ಬದಲಿಗೆ, ಯಶಸ್ವಿ ಚಿಕಿತ್ಸೆಯ ಬಳಿಕ ಪರಾವಲಂಬಿಗಳ ಜೊತೆಯೇ ಅದು ಸಹ ಸ್ವಚ್ಛವಾಗುತ್ತದೆ. ಚಿಕಿತ್ಸೆಯು ವಿಫಲವಾಗುತ್ತದೆಂದು ಮೂನ್ಸೂಚನೆ ನೀಡುವ ವಿಚಾರದಲ್ಲಿ, ಚಿಕಿತ್ಸೆಯ ನಂತರ ಪ್ರತಿಜನಕ ನಿಲ್ಲದೇ ಇರುವುವಿಕೆಯು pLDH ಪ್ರಯೋಗವನ್ನು ಬಹಳ ಉಪಯುಕ್ತವನ್ನಾಗಿ ಮಾಡುತ್ತದೆ. ಈ ವಿಚಾರದಲ್ಲಿ, pLDH pGluDHಗೆ ಸದೃಶವಾಗಿದೆ. ಏಕೆಂದರೆ ಅವುಗಳ pLDH ಸಮಕಿಣ್ವಗಳ ನಡುವೆ ಪ್ರತಿಜನಕೀಯ ವ್ಯತ್ಯಾಸಗಳಿರುವ ಕಾರಣ, OptiMAL-IT ವಿಶ್ಲೇಷಣೆಯು P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಮತ್ತು P. ವೈವ್ಯಾಕ್ಸ್ ಅನ್ನು ವಿಭಾಗಿಸಬಹುದಾಗಿದೆ. OptiMAL-IT ವಿಶ್ವಾಸಾರ್ಹವಾಗಿ ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ನ್ನು 0.01% ಪ್ಯಾರಾಸೈಟೆಮಿಯದ ವರೆಗೂ ಪತ್ತೆ ಹಚ್ಚಿ, ಫಾಲ್ಸಿಪ್ಯಾರಮ್ -ಅಲ್ಲದವನ್ನು 0.1% ಪ್ಯಾರಾಸಿಟೆಮಿಯದ ವರೆಗೂ ಪತ್ತೆ ಹಚ್ಚುತ್ತದೆ. ಪ್ಯಾರಾ ಚೆಕ್-ಪಿಎಪ್ ಪ್ಯಾರಾಸೈಟೆಮಿಯಗಳನ್ನು 0.002%ರವರೆಗೂ ಪತ್ತೆಹಚ್ಚುತ್ತದೆ, ಆದರೂ ಅದು ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಮತ್ತು ಫಾಲ್ಸಿಪ್ಯಾರಮ್ -ಅಲ್ಲದ ಮಲೇರಿಯಾಗಳ ನಡುವಿನ ವ್ಯತ್ಯಾಸವನ್ನು ಗುರುತಿಸುವುದಿಲ್ಲ. ಪಾಲಿಮರೇಸ್ ಸರಣಿ ಕ್ರಿಯೆಯ ಮೂಲಕ ಪರಾವಲಂಬಿ ನುಕ್ಲೆಯಿಕ್ ಆಮ್ಲಗಳನ್ನು ಪತ್ತೆ ಹಚ್ಚಲಾಗುತ್ತದೆ. ಈ ಕೌಶಲವು ಸೂಕ್ಷ್ಮದರ್ಶಕಕ್ಕಿಂತಲೂ ನಿಖರವಾಗಿದೆ. ಆದಾಗ್ಯೂ, ಅದು ಬಹಳ ದುಬಾರಿಯಾಗಿದ್ದು, ವಿಶೇಷವಾಗಿರುವ ಪ್ರಯೋಗಾಲಯದ ಅಗತ್ಯವಿರುತ್ತದೆ. ಅಲ್ಲದೆ, ಇನ್ನೂ ನಿರ್ದಿಷ್ಟವಾಗಿ ಹೇಳಬೇಕೆಂದರೆ ಪರಾವಲಂಬಿಯು ರಕ್ತ ನಾಳಗಳ ಗೋಡೆಗಳಿಗೆ ಅಂಟಿಕೊಳ್ಳಲು ಸಮರ್ಥವಾದಾಗ ಪ್ಯಾರಾಸೈಟೆಮಿಯ ಪ್ರಮಾಣಗಳು ರೋಗದ ಪ್ರಗತಿಗೆ ಅನುಗುಣವಾಗಿಯೇ ಇರಬೇಕೆಂದೇನೂ ಇಲ್ಲ.ಹಾಗಾಗಿ, ಬಯಲಿನಲ್ಲಿ ಪ್ಯಾರಾಸೈಟೆಮಿಯಾದ ಕಡಿಮೆ ಮಟ್ಟಗಳನ್ನು ಪತ್ತೆ ಹಚ್ಚುವುದಕ್ಕಾಗಿ ಹೆಚ್ಚು ಸಂವೇದನಾಶೀಲ ಮತ್ತು ಕಡಿಮೆ ತಂತ್ರಜ್ಞಾನದ ರೋಗನಿರ್ಣಯ ಸಾಧನಗಳನ್ನು ಅಭಿವೃದ್ದಿಪಡಿಸುವ ಅಗತ್ಯವಿದೆ. ರೋಗನಿರ್ಣಯಕ್ಕಾಗಿರುವ ಸರಳ ಪ್ರಯೋಗಿಕ ಪರೀಕ್ಷೆಗಳನ್ನು ನಡೆಸಲೂ ಸಾಧ್ಯವಾಗದ ಸ್ಥಳಗಳಲ್ಲಿ, ವ್ಯಕ್ತಿಯ ಜ್ವರದ ಇತಿಹಾಸವನ್ನು ಪರಿಗಣನೆಗೆ ತೆಗೆದುಕೊಂಡು ಮಲೇರಿಯಾ ಚಿಕಿತ್ಸೆ ನೀಡಲಾಗುತ್ತದೆ. ಮಲಾವಿ ದೇಶದ ಮಕ್ಕಳಿಂದ ಜಿಯೆಮ್ಸಾ-ರಕ್ತದ ಕಲೆಯ ಬಳಸಿಕೊಂಡು ನಡೆಸಿದ ಒಂದು ಅಧ್ಯಯನದ ಪ್ರಕಾರ, ಜ್ವರಗಳ ವೈಯಕ್ತಿಕ ಇತಿಹಾಸದ (ಸೂಕ್ಷ್ಮತೆಯು 21%ರಿಂದ 41%ಕ್ಕೆ ಏರಿತ್ತು)ಆಧಾರದ ಮೇಲೆ ಚಿಕಿತ್ಸೆ ನೀಡುವ ಪ್ರಸಕ್ತ ರಾಷ್ಟ್ರೀಯ ನೀತಿಯ ಬದಲಿಗೆ, ಮಲೇರಿಯಾ ಮುನ್ಸೂಚಕಗಳನ್ನೇ (ಗುದನಾಳದ ಉಷ್ಣಾಂಶ, ನೇಯ್ಲ್ಬೆಡ್ ಪಾಲರ್ ಮತ್ತು ಗುಲ್ಮವೃದ್ಧಿ) ಚಿಕಿತ್ಸೆಯ ಸೂಚನೆಗಳನ್ನಾಗಿ ಬಳಸಿಕೊಂಡದ್ದರಿಂದ, ಮಲೇರಿಯಾವೆಂದು ಅನಾವಶ್ಯಕವಾಗಿ ಚಿಕಿತ್ಸೆ ನೀಡುವ ಪ್ರಮಾಣ ಗಣನೀಯವಾಗಿ ತಗ್ಗಿತ್ತು.[೩೪]
ಆಣ್ವಿಕ ವಿಧಾನಗಳು[ಬದಲಾಯಿಸಿ]
ಕೆಲವು ವೈದ್ಯಕೀಯ ಪ್ರಯೋಗಾಲಯಗಳಲ್ಲಿ ಆಣ್ವಿಕ ವಿಧಾನಗಳು ಲಭ್ಯವಿದೆ, ಮತ್ತು ನೈಜ ಕ್ಷಿಪ್ರ ವಿಶ್ಲೇಷಣೆಗಳನ್ನು (ಉದಾಹರಣೆಗೆ, ಪಾಲಿಮರೇಸ್ ಸರಣಿ ಕ್ರಿಯೆ ಆಧಾರಿತ QT-NASBA[೩೮]) ರೋಗವು ವ್ಯಾಪಕವಾಗಿರುವ ಸ್ಥಳಗಳಲ್ಲಿ ಸ್ಥಾಪಿಸಬಹುದೆಂಬ ಆಶಯದೊಂದಿಗೆ ಅಭಿವೃದ್ಧಿಗೊಳಿಸಲಾಗುತ್ತಿದೆ.
ಕ್ಷಿಪ್ರ ಪ್ರತಿಜನಕ ಪ್ರಯೋಗಗಳು[ಬದಲಾಯಿಸಿ]
OptiMAL-IT ವಿಶ್ವಾಸಾರ್ಹವಾಗಿ, ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ನ್ನು 0.01% ಪ್ಯಾರಾಸೈಟೆಮಿಯದ ವರೆಗೂ ಪತ್ತೆ ಹಚ್ಚಿ, ಫಾಲ್ಸಿಪ್ಯಾರಮ್ -ಅಲ್ಲದವನ್ನು 0.1% ಪ್ಯಾರಾಸಿಟೆಮಿಯದ ವರೆಗೂ ಪತ್ತೆ ಹಚ್ಚುತ್ತದೆ. ಪ್ಯಾರಾ ಚೆಕ್-ಪಿಎಪ್ ಪ್ಯಾರಾಸೈಟೆಮಿಯಗಳನ್ನು 0.002%ರವರೆಗೂ ಪತ್ತೆಹಚ್ಚುತ್ತದೆ, ಆದರೂ ಅದು ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಮತ್ತು ಫಾಲ್ಸಿಪ್ಯಾರಮ್ -ಅಲ್ಲದ ಮಲೇರಿಯಾಗಳ ನಡುವಿನ ವ್ಯತ್ಯಾಸವನ್ನು ಗುರುತಿಸುವುದಿಲ್ಲ. ಪಾಲಿಮರೇಸ್ ಸರಣಿ ಕ್ರಿಯೆಯ ಮೂಲಕ ಪರಾವಲಂಬಿ ನುಕ್ಲೆಯಿಕ್ ಆಮ್ಲಗಳನ್ನು ಪತ್ತೆ ಹಚ್ಚಲಾಗುತ್ತದೆ. ಈ ಕೌಶಲವು ಸೂಕ್ಷ್ಮದರ್ಶಕಕ್ಕಿಂತಲೂ ನಿಖರವಾಗಿದೆ. ಆದಾಗ್ಯೂ, ಅದು ಬಹಳ ದುಬಾರಿಯಾಗಿದ್ದು, ವಿಶೇಷವಾಗಿರುವ ಪ್ರಯೋಗಾಲಯದ ಅಗತ್ಯವಿರುತ್ತದೆ. ಅಲ್ಲದೆ, ಇನ್ನೂ ನಿರ್ದಿಷ್ಟವಾಗಿ ಹೇಳಬೇಕೆಂದರೆ ಪರಾವಲಂಬಿಯು ರಕ್ತ ನಾಳಗಳ ಗೋಡೆಗಳಿಗೆ ಅಂಟಿಕೊಳ್ಳಲು ಸಮರ್ಥವಾದಾಗ ಪ್ಯಾರಾಸೈಟೆಮಿಯ ಪ್ರಮಾಣಗಳು ರೋಗದ ಪ್ರಗತಿಗೆ ಅನುಗುಣವಾಗಿಯೇ ಇರಬೇಕೆಂದೇನೂ ಇಲ್ಲ. ಹಾಗಾಗಿ, ಬಯಲಿನಲ್ಲಿ ಪ್ಯಾರಾಸೈಟೆಮಿಯದ ಕಡಿಮೆ ಮಟ್ಟಗಳನ್ನು ಪತ್ತೆ ಹಚ್ಚುವುದಕ್ಕಾಗಿ ಹೆಚ್ಚು ಸಂವೇದನಾಶೀಲ ಮತ್ತು ಕಡಿಮೆ ತಂತ್ರಜ್ಞಾನದ ರೋಗನಿರ್ಣಯ ಸಾಧನಗಳನ್ನು ಅಭಿವೃದ್ದಿಪಡಿಸುವ ಅಗತ್ಯವಿದೆ.
[೩೯]
ತಡೆಯುವಿಕೆ[ಬದಲಾಯಿಸಿ]
ರೋಗ ಹರಡುವುದನ್ನು ತಡೆಗಟ್ಟಲು ಅಥವಾ ಮಲೇರಿಯಾ ಹರಡಿರುವ ಸ್ಥಳಗಳಲ್ಲಿನ ವ್ಯಕ್ತಿಗಳನ್ನು ರಕ್ಷಿಸಲು ಹಲವು ವಿಧಾನಗಳಿವೆ, ಅವುಗಳಲ್ಲಿ ರೋಗನಿರೋಧಕ ಔಷಧಗಳು, ಸೊಳ್ಳೆಗಳ ನಿರ್ಮೂಲನ ಮತ್ತು ಸೊಳ್ಳೆ ಕಡಿಯದಂತೆ ಮುನ್ನೆಚ್ಚರಿಕೆ ವಹಿಸುವುದು ಪ್ರಮುಖವಾದವು. ಹೆಚ್ಚಿನ ಜನ ಸಾಂದ್ರತೆ, ಸೊಳ್ಳೆಗಳ ಸಂಖ್ಯೆಯಲ್ಲಿ ಹೆಚ್ಚಿನ ಸಾಂದ್ರತೆ ಮತ್ತು ಹೆಚ್ಚಿನ ಪ್ರಮಾಣದಲ್ಲಿ ಮನುಷ್ಯರಿಂದ ಸೊಳ್ಳೆಗಳಿಗೆ ಮತ್ತು ಪ್ರತಿಕ್ರಮ ಇದ್ದಲ್ಲಿ ಮಾತ್ರ ಮಲೇರಿಯಾಕ್ಕೆ ಆ ಸ್ಥಳದಲ್ಲಿ ತನ್ನ ಅಸ್ತಿತ್ವವನ್ನು ಮುಂದುವರಿಸಲು ಸಾಧ್ಯ.ಇವುಗಳ ಪೈಕಿ ಕನಿಷ್ಠ ಪಕ್ಷ ಯಾವುದಾದರೂ ಒಂದನ್ನಾದರೂ ಹತೋಟಿಗೆ ತಂದಲ್ಲಿ, ಉತ್ತರ ಅಮೆರಿಕಾ, ಯುರೋಪ್ ಮತ್ತು ಮಧ್ಯ-ಪ್ರಾಚ್ಯದಲ್ಲಿ ನಡೆದಂತೆ, ಆ ಸ್ಥಳದಿಂದ ಮಲೇರಿಯಾ ನಿಧಾನಗತಿಯಲ್ಲಿ ಅಥವಾ ಕ್ಷಿಪ್ರಗತಿಯಲ್ಲಿ ನಿರ್ಮೂಲನವಾಗುತ್ತದೆ. ಆದಾಗ್ಯೂ, ಇಡೀ ಪ್ರಪಂಚದಿಂದ ಈ ಪರಾವಲಂಬಿಯನ್ನು ನಿರ್ಮೂಲನಗೊಳಿಸದಿದ್ದರೆ, ಪರಾವಲಂಬಿಯ ಸಂತಾನೋತ್ಪತ್ತಿಗೆ ಅನುಕೂಲಕರವಾಗಿರುವ ಪರಿಸ್ಥಿತಿಗಳು ಮರುಕಳಿಸಿದಲ್ಲಿ, ಮಲೇರಿಯಾ ಮತ್ತೆ ಕಾಣಿಸಿಕೊಳ್ಳಬಹುದು. ಇತ್ತೀಚಿನ ದಿನಗಳಲ್ಲಿ ಪ್ರಯಾಣ ಮತ್ತು ವಲಸೆಗಳು ಹೆಚ್ಚುತ್ತಿರುವುದರಿಂದಾಗಿ, ಹಲವು ದೇಶಗಳಲ್ಲಿ ಆಮದಾದ ಮಲೇರಿಯಾ ಪ್ರಕರಣಗಳು ಹೆಚ್ಚಾಗಿ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತಿವೆ. (ಅನಾಫಿಲಿಸ್ ನೋಡಿ.)
ಸದ್ಯಕ್ಕೆ ಮಲೇರಿಯಾ ತಡೆಗಟ್ಟುವಂತಹ ಯಾವುದೇ ಲಸಿಕೆಯಿಲ್ಲ, ಆದರೆ ಇದು ಸಂಶೋಧನೆಯ ಸಕ್ರಿಯ ಕ್ಷೇತ್ರವಾಗಿದೆ.
ದೀರ್ಘಾವಧಿಯಲ್ಲಿ ಮಲೇರಿಯಾಕ್ಕೆ ಚಿಕಿತ್ಸೆ ನೀಡುವುದಕ್ಕಿಂತ ಆರಂಭದಲ್ಲೇ ಅದನ್ನು ತಡೆಗಟ್ಟುವುದು ಆರ್ಥಿಕ ದೃಷ್ಟಿಯಿಂದ ಹೆಚ್ಚು ಪರಿಣಾಮಕಾರಿ ಎಂಬುದು ಹಲವು ಸಂಶೋಧಕರ ವಾದ. ಆದರೆ, ಇದಕ್ಕೆಂದೇ ಹೂಡಿದ ಬಂಡವಾಳ ವೆಚ್ಚಗಳು ಪ್ರಪಂಚದ ಅತಿ ಬಡ ಜನರಿಗಿನ್ನೂ ತಲುಪಿಲ್ಲ.ಪ್ರತಿ ವರ್ಷ US $3 ಶತಕೋಟಿ ಅನುದಾನ ನೀಡಿದರೆ ಮಲೇರಿಯಾ ರೋಗವನ್ನು ನಿಯಂತ್ರಿಸಬಹುದೆಂಬುದು ಆರ್ಥಿಕ ಸಲಹೆಗಾರ ಜೆಫ್ರಿ ಸಾಚ್ಸ್ ಅವರ ಅಂದಾಜು. ಸಹಸ್ರವರ್ಷ ಅಭಿವೃದ್ಧಿ ಧ್ಯೇಯ (ಮಿಲೆನಿಯಮ್ ಡೆವೆಲಪ್ಮೆಂಟ್ ಗೋಲ್ಸ್)ವನ್ನು ತಲುಪುವ ನಿಟ್ಟಿನಲ್ಲಿ HIV/AIDS ಚಿಕಿತ್ಸೆಗಾಗಿ ನೀಡಿರುವ ಹಣವನ್ನು ಮಲೇರಿಯಾ ತಡೆಗಟ್ಟುವಿಕೆಯತ್ತ ಪುನರ್ನಿರ್ದೇಶಿಸಬೇಕು. ಈ ಮೊತ್ತ ಆಫ್ರಿಕಾ ದೇಶಗಳ ಆರ್ಥಿಕತೆಗೆ ಸಹಾಯವಾಗಬಹುದು ಎಂದು ವಾದಿಸಲಾಗಿದೆ.[೪೦]
ಹಣದ ವಿತರಣೆಯು ದೇಶಗಳಿಂದ ದೇಶಗಳಿಗೆ ವ್ಯತ್ಯಾಸವಾಗುತ್ತದೆ. ಹೆಚ್ಚು ಜನಸಂಖ್ಯೆಯನ್ನು ಹೊಂದಿರುವ ದೇಶಗಳು ಇದೇ ಮಟ್ಟದ ಹಣಕಾಸು ಬೆಂಬಲವನ್ನು ಪಡೆಯುವುದಿಲ್ಲ. ತಲಾ ವಾರ್ಷಿಕ ಬೆಂಬಲ ಹಣ $1ಕ್ಕಿಂತಲೂ ಕಡಿಮೆ ಪಡೆದುಕೊಂಡ 34 ದೇಶಗಳ ಪೈಕಿ ಕೆಲವು ಆಫ್ರಿಕಾದ ಅತಿ ಬಡ ದೇಶಗಳಾಗಿವೆ.
ಇತರೆ ಹಲವು ಅಭಿವೃದ್ಧಿಶೀಲ ರಾಷ್ಟ್ರಗಳನ್ನು ಹೊರತುಪಡಿಸಿ, ಬ್ರೆಜಿಲ್, ಎರಿಟ್ರಿಯಾ, ಭಾರತ ಮತ್ತು ವಿಯೆಟ್ನಾಂ ದೇಶಗಳು ಮಲೇರಿಯಾದ ಹೊರೆಯನ್ನು ಯಶಸ್ವಿಯಾಗಿ ಕಡಿಮೆಗೊಳಿಸಿವೆ. ದೇಶದಲ್ಲಿನ ಪೂರಕ ಪರಿಸ್ಥಿತಿ, ಪರಿಣಾಮಕಾರಿ ಸಾಧನಗಳನ್ನು ಬಳಸಿ ನಿರ್ದಿಷ್ಟ ತಾಂತ್ರಿಕ ಪ್ರಯತ್ನ, ದತ್ತಾಂಶ-ಚಾಲಿತ ನಿರ್ಧಾರ-ಕೈಗೊಳ್ಳುವಿಕೆ, ಸರ್ಕಾರದ ಎಲ್ಲ ಸ್ತರಗಳಲ್ಲಿಯೂ ಸಕ್ರಿಯ ನಾಯಕತ್ವ, ಸಮುದಾಯಗಳ ಭಾಗಿತ್ವ, ವಿಕೇಂದ್ರೀಕೃತ ಅನುಷ್ಠಾನ ಮತ್ತು ಆರ್ಥಿಕ ನಿಯಂತ್ರಣಗಳು, ರಾಷ್ಟ್ರೀಯ ಮತ್ತು ಉಪ-ರಾಷ್ಟ್ರೀಯ ಮಟ್ಟಗಳಲ್ಲಿ ನಿಪುಣ ತಾಂತ್ರಿಕ ಮತ್ತು ವ್ಯವಸ್ಥಾಪಕ ಸಿಬ್ಬಂದಿ, ವ್ಯಾವಹಾರಿಕ ಪಾಲುದಾರರಿಂದ ಪ್ರಾಯೋಗಿಕ ನೆರವು ಮತ್ತು ಸಾಕಷ್ಟು ಹಾಗೂ ಸಂದರ್ಭಕ್ಕೆ ಹೊಂದಿಕೊಳ್ಳುವಂತಹ ಆರ್ಥಿಕ ನೆರವು ಇತ್ಯಾದಿ ಸಂಗತಿಗಳು ಯಶಸ್ಸಿನ ಪ್ರಮುಖ ಕಾರಣಗಳಾಗಿವೆ.[೪೧]
ರೋಗವಾಹಕ ನಿಯಂತ್ರಣ[ಬದಲಾಯಿಸಿ]
ಸೊಳ್ಳೆಗಳನ್ನು ನಾಶಪಡಿಸುವುದರ ಮೂಲಕ ಮಲೇರಿಯಾ ರೋಗವನ್ನು ನಿರ್ಮೂಲನಗೊಳಿಸುವ ಯತ್ನಗಳು ಕೆಲವೆಡೆ ಯಶಸ್ಸು ಕಂಡಿವೆ. ಹಿಂದೊಮ್ಮೆ ಯುನೈಟೆಡ್ ಸ್ಟೇಟ್ಸ್ ಮತ್ತು ದಕ್ಷಿಣ ಯುರೋಪ್ಗಳಲ್ಲಿ ಮಲೇರಿಯಾ ಸಾಮಾನ್ಯವಾಗಿತ್ತು. ಆದರೆ, ಸೋಂಕಿತ ವ್ಯಕ್ತಿಗಳ ಮೇಲೆ ನಿಗಾ ಮತ್ತು ಚಿಕಿತ್ಸೆ, ರೋಗವಾಹಕ ನಿಯಂತ್ರಣ ಇತ್ಯಾದಿ ಕಾರ್ಯಕ್ರಮಗಳಿಂದಾಗಿ ಮಲೇರಿಯಾ ವ್ಯಾಪಕವಾಗಿದ್ದ ಪ್ರದೇಶಗಳಲ್ಲಿ ರೋಗ ನಿರ್ಮೂಲನೆಯಾಯಿತು.ಸೊಳ್ಳೆಗಳ ಸಂತತಿ ವೃದ್ಧಿಗೆ ಅನುಕೂಲವಾಗಿರುವ ಜೌಗು ಭೂಮಿಗಳಿಂದ ನೀರನ್ನು ಹರಿಸಿಬಿಡುವುದು ಮತ್ತು ಉತ್ತಮ ನೈರ್ಮಲ್ಯ ಪಾಲನೆ ಕೆಲವು ಸ್ಥಳಗಳಲ್ಲಿ ಸಮರ್ಪಕವಾಗಿದ್ದದ್ದೂ ಇದಕ್ಕೆ ಒಂದು ಕಾರಣ.ಇಂತಹ ವಿಧಾನಗಳ ಬಳಕೆಯಿಂದಾಗಿ ಇಪ್ಪತನೆಯ ಶತಮಾನದ ಆರಂಭದಲ್ಲಿ USAಯ ಉತ್ತರ ಭಾಗಗಳಲ್ಲಿ ಮಲೇರಿಯಾವನ್ನು ನಿರ್ಮೂಲನೆ ಮಾಡಲಾಯಿತು. ಕೀಟನಾಶಕ DDTಯ ಬಳಕೆಯಿಂದಾಗಿ 1951ರಷ್ಟರಲ್ಲಿ ಅಮೆರಿಕಾದ ದಕ್ಷಿಣ ಭಾಗಗಳೂ ಮಲೇರಿಯಾ ರೋಗದಿಂದ ಮುಕ್ತಗೊಂಡವು. [೪೨] 2002ರಲ್ಲಿ, ಎಂಟು ಸಾವು ಸೇರಿದಂತೆ 1,059 ಮಲೇರಿಯಾ ಪ್ರಕರಣಗಳು USನಲ್ಲಿ ವರದಿಯಾಗಿದ್ದವು. ಆದರೆ ಈ ಪ್ರಕರಣಗಳಲ್ಲಿ ಯುನೈಟೆಡ್ ಸ್ಟೇಟ್ಸ್ನಲ್ಲಿ ರೋಗವು ಕೇವಲ ಐದರಲ್ಲಿ ಮಾತ್ರ ಹತ್ತಿಕೊಂಡಿದ್ದು.
DDT ಬಳಕೆಗೂ ಮುಂಚೆ, ಸೊಳ್ಳೆಗಳು ವೃದ್ಧಿಯಾಗುವ ಸ್ಥಳಗಳನ್ನು ಸ್ವಚ್ಚಗೊಳಿಸಿ ಅಥವಾ ಕೀಟನಾಶಕಗಳನ್ನು ಸಿಂಪಡಿಸಿ, ಅಥವಾ ನೀರು ನಿಂತಿರುವ ಸ್ಥಳಗಳಲ್ಲಿ ತೈಲವನ್ನು ತುಂಬಿ ಅಥವಾ ಲೇಪಿಸಿ ಮರಿಸೊಳ್ಳೆಗಳು ಉತ್ಪತ್ತಿಯಾಗುವ ಹಂತದಲ್ಲಿರುವ ಸ್ಥಳಗಳನ್ನು ನಾಶಗೊಳಿಸುವ ಮೂಲಕ ಹಲವು ಉಷ್ಣ ವಲಯಗಳಲ್ಲೂ ಮಲೇರಿಯಾ ರೋಗವನ್ನು ಯಶಸ್ವಿಯಾಗಿ ನಿರ್ಮೂಲನ ಮಾಡಲಾಯಿತು. ಆಫ್ರಿಕಾದಲ್ಲಿ ಈ ವಿಧಾನಗಳು ಸುಮಾರು ಅರ್ಧ ಶತಮಾನಕ್ಕೂ ಹೆಚ್ಚು ಕಾಲ ಬಳಕೆಯಾಗಿಯೇ ಇಲ್ಲ. [೪೩]1950 ಮತ್ತು 1960ರ ದಶಕಗಳಲ್ಲಿ, ಮಲೇರಿಯಾ ಅತಿರೇಕವಾಗಿದ್ದ ಸ್ಥಳಗಳಲ್ಲಿ ಸೊಳ್ಳೆಗಳನ್ನು ಗುರಿಯಾಗಿಸಿ, ಮಲೇರಿಯಾ ರೋಗವನ್ನು ನಿರ್ಮೂಲನ ಮಾಡುವ ನಿಟ್ಟಿನಲ್ಲಿ ಸಾರ್ವಜನಿಕವಾಗಿ ಭಾರೀ ದೊಡ್ಡ ಪ್ರಯತ್ನಗಳು ನಡೆದಿದ್ದವು.[೪೪] ಆದರೂ, ಅಭಿವೃದ್ಧಿಶೀಲ ಪ್ರಪಂಚದ ಹಲವೆಡೆ ಮಲೇರಿಯಾ ರೋಗವನ್ನು ನಿರ್ಮೂಲನ ಮಾಡುವ ನಿಟ್ಟಿನಲ್ಲಿ ಈ ಯತ್ನಗಳು ಯಶಸ್ಸು ಕಂಡಿಲ್ಲ - ಈ ಸಮಸ್ಯೆ ಆಫ್ರಿಕಾದಲ್ಲಿ ವ್ಯಾಪಕವಾಗಿ ಹರಡಿದೆ.
ಸೂಕ್ಷ್ಮಜೀವಿ ರಹಿತ ಕೀಟ ವಿಧಾನವು ಸೊಳ್ಳೆ ನಿಗ್ರಹ ವಿಧಾನವಾಗಿ ಹೊರಹೊಮ್ಮುತ್ತಿದೆ. ತದ್ರೂಪಿ, ಅಥವಾ ತಳಿ ವಿಜ್ಞಾನದ ಪ್ರಕಾರ ಮಾರ್ಪಾಡು ಮಾಡಲಾದ ಕೀಟಗಳಲ್ಲಾಗಿರುವ ಪ್ರಗತಿಯು, ಕಾಡು ಸೊಳ್ಳೆಗಳನ್ನೇ ಮಲೇರಿಯಾ ನಿರೋಧಕ ಶಕ್ತಿಯನ್ನಾಗಿಸಬಹುದೆಂಬ ಸಲಹೆ ನೀಡಿದೆ. 2002ರಲ್ಲಿ ಲಂಡನ್ನ ಇಂಪೀರಿಯಲ್ ಕಾಲೇಜ್ನಲ್ಲಿ ಸಂಶೋಧಕರು ಪ್ರಪಂಚದ ಮೊದಲ ತದ್ರೂಪಿ ಮಲೇರಿಯಾ ಸೊಳ್ಳೆಯನ್ನು[೪೫] ಸೃಷ್ಟಿಸಿದರು, ಇದರ ಜೊತೆಗೇ ಕೇಸ್ ವೆಸ್ಟರ್ನ್ ರಿಸರ್ವ್ ವಿಶ್ವವಿದ್ಯಾನಿಲಯದ ಸಂಶೋಧಕರು ಒಹಾಯೋ ಪ್ಲಾಸ್ಮೋಡಿಯಂ-ನಿರೋಧಕ ಶಕ್ತಿಯುಳ್ಳ ತಳಿಯನ್ನು ಪ್ರಕಟಿಸಿದರು.[೪೬]ಹಾಲಿ ಸೊಳ್ಳೆಗಳ ಸ್ಥಾನದಲ್ಲಿ ತಳಿವೈಜ್ಞಾನಿಕವಾಗಿ ಮಾರ್ಪಾಡಾದ ಹೊಸ ಸೊಳ್ಳೆಗಳನ್ನು ತುಂಬುವ ಈ ಪ್ರಕ್ರಿಯೆ, ವಂಶವಾಹಿಯ ಮೆಂಡೆಲಿಯನ್ ಹೊರತಾದ ಅನುವಂಶಿಕ ಲಕ್ಷಣಕ್ಕೆ ಅನುವು ಮಾಡುವ ಸ್ಥಳಾಂತರಿಸಬಹುದಾದ ಅಂಶಗಳಿರುವ ಕೌಶಲ್ಯಯುತ ಕಾರ್ಯವಿಧಾನವನ್ನು ಅವಲಂಬಿಸಿದೆ. ಆದಾಗ್ಯೂ, ಈ ಯತ್ನಗಳು ಬಹಳ ಕಠಿಣವಾಗಿದ್ದು, ಯಶಸ್ಸಿನ ಸಾಧ್ಯತೆಗಳು ಬಹಳ ಕಡಿಮೆ. [೪೭] ರೋಗವಾಹಕದ ನಿಗ್ರಹಕ್ಕಿರುವ ಇನ್ನಷ್ಟು ಆಧುನಿಕ ವಿಧಾನವೆಂದರೆ, ಲೇಸರ್ ಗಳನ್ನು ಬಳಸಿ ಸೊಳ್ಳೆಗಳನ್ನು ಕೊಲ್ಲುವುದು. [೪೮]
ರೋಗನಿರೋಧಕ ಔಷಧಗಳು[ಬದಲಾಯಿಸಿ]
ಮಲೇರಿಯಾ ಚಿಕಿತ್ಸೆಗಾಗಿ ಬಳಸುವ ಔಷಧಗಳನ್ನೂ ಸೇರಿಸಿ, ಹಲವು ಔಷಧಗಳನ್ನು ನಿರೋಧಕವಾಗಿ ಸೇವಿಸಬಹುದಾಗಿದೆ. ಮಲೇರಿಯಾ ರೋಗಿಯ ಚಿಕಿತ್ಸೆಯ ವೇಳೆ ಬಳಸುವ ಪ್ರಮಾಣಕ್ಕಿಂತಲೂ ಕಡಿಮೆ ಪ್ರಮಾಣದಲ್ಲಿ ಪ್ರತಿದಿನ ಅಥವಾ ವಾರಕ್ಕೊಮ್ಮೆ ಸಾಮಾನ್ಯವಾಗಿ ಈ ಔಷಧಗಳನ್ನು ಸೇವಿಸಲಾಗುತ್ತದೆ. ಮಲೇರಿಯಾ ಸ್ಥಳೀಯವಾಗಿ ವ್ಯಾಪಿಸಿರುವ ಪ್ರದೇಶಗಳ ನಿವಾಸಿಗಳಲ್ಲಿ ರೋಗನಿರೋಧಕ ಔಷಧಗಳ ಸೇವನೆ ತೀರಾ ಅಪರೂಪವಾಗಿದೆ, ಮತ್ತು ಮಲೇರಿಯಾ ಹರಡಿರುವ ಪ್ರದೇಶಗಳಿಗೆ ಭೇಟಿ ನೀಡುವ ಅಥವಾ ಆ ಪ್ರದೇಶದ ಮೂಲಕ ಹಾದು ಹೋಗುವ ಪ್ರಯಾಣಿಕರಿಗೆ ಮಾತ್ರ ಈ ಔಷಧಿಗಳ ಬಳಕೆ ನಿರ್ಬಂಧಿತವಾಗಿದೆ. ಔಷಧಗಳ ಕೊಳ್ಳುವ ಬೆಲೆ, ಅದರ ದೀರ್ಘಕಾಲದ ಬಳಕೆಯಿಂದಾಗುವ ಕೆಟ್ಟ ಉಪ-ಪರಿಣಾಮಗಳು ಮತ್ತು ಕೆಲವು ಪರಿಣಾಮಕಾರಿ ಮಲೇರಿಯಾ ನಿರೋಧಕ ಔಷಧಗಳು ಶ್ರೀಮಂತದ ರಾಷ್ಟ್ರಗಳ ಹೊರಗೆ ಲಭ್ಯವಿಲ್ಲದೇ ಇರುವುದು ಇದಕ್ಕೆ ಕಾರಣ.
ಮಲೇರಿಯಾದ ವಿರುದ್ಧ ರೋಗನಿರೋಧಕ ಔಷಧಿಯಾಗಿ ಕ್ವಿನೈನ್ನ ಬಳಕೆಯು 17ನೆಯ ಶತಮಾನದಲ್ಲಿ ಆರಂಭವಾಯಿತು. ಇಪ್ಪತ್ತನೆಯ ಶತಮಾನದಲ್ಲಿ ಇನ್ನಷ್ಟು ಪರಿಣಾಮಕಾರಿಯಾದ ಕ್ವಿನಾಕ್ರಿನ್, ಕ್ಲೋರೊಕ್ವಿನ್ ಮತ್ತು ಪ್ರೈಮಕ್ವಿನ್ನಂತಹ ಪರ್ಯಾಯ ಔಷಧಗಳ ಅಭಿವೃದ್ಧಿಯು ಕ್ವಿನೈನ್ ಮೇಲಿನ ಅವಲಂಬನೆಯನ್ನು ಕಡಿಮೆಗೊಳಿಸಿತು. ಕ್ಲೋರೊಕ್ವಿನ್ ನಿರೋಧಕ ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಫಾಲ್ಸಿಪ್ಯಾರಮ್ , ಮತ್ತು ಮಲೇರಿಯಾ ತೀವ್ರಗೊಂಡು ಮಿದುಳಿನ ಹಂತಕ್ಕೆ ತಲುಪಿದಾಗ ಚಿಕಿತ್ಸೆಗಾಗಿ ಕ್ವಿನೈನ್ ಅನ್ನು ಇಂದು ಬಳಸಲಾಗುತ್ತಿದೆ. ಆದರೆ ಇದನ್ನು ಸಾಮಾನ್ಯವಾಗಿ ರೋಗನಿರೋಧಕ ಚಿಕಿತ್ಸೆಗೆ ಬಳಸಲಾಗುತ್ತಿಲ್ಲ. ಅತಿಯಾದ ಕ್ವಿನೈನ್ ಬಳಕೆಯಿಂದ ಮಲೇರಿಯಾದಂತೆ ಇರುವ ಇತರ ರೋಗಲಕ್ಷಣಗಳು ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತಿರುವುದನ್ನು 18ನೆಯ ಶತಮಾನದ ಅಂತ್ಯದಲ್ಲಿ ಸ್ಯಾಮ್ಯುಯೆಲ್ ಹಾನೆಮನ್ನ್ ಗಮನಿಸಿದರು. ಹೀಗೆ ಈ ಬೆಳವಣಿಗೆ ಸದೃಶಗಳ ನಿಯಮ ಮತ್ತು ಹೋಮಿಯೋಪತಿಯನ್ನು ಅಭಿವೃದ್ಧಿಪಡಿಸಲು ಅವರನ್ನು ಪ್ರೇರೇಪಿಸಿತು.
ಮೆಲ್ಫ್ಲೊಕ್ವಿನ್ (ಲ್ಯಾರಿಯಾಮ್ ), ಡಾಕ್ಸಿಸೈಕ್ಲಿನ್ (ವಿಶಿಷ್ಟವಲ್ಲದ ರೂಪದಲ್ಲಿ ಲಭ್ಯ), ಅಟೊವಕೋನ್ ಮತ್ತು ಪ್ರೊಗ್ವನಿಲ್ ಹೈಡ್ರೊಕ್ಲೊರೈಡ್ (ಮೆಲರೊನ್ )ನ ಸಂಯೋಜನ - ಸೇರಿದಂತೆ ಇತ್ಯಾದಿ ಆಧುನಿಕ ಔಷಧಗಳನ್ನು ಮಲೇರಿಯಾ ನಿರೋಧಕವಾಗಿ ಬಳಸಲಾಗುತ್ತಿದೆ. ಮಲೇರಿಯಾ ಪ್ರದೇಶದಲ್ಲಿರುವ ಪರಾವಲಂಬಿಗಳು ಯಾವ ಔಷಧಗಳ ವಿರುದ್ಧ ನಿರೋಧಕ ಶಕ್ತಿಹೊಂದಿವೆ, ಮತ್ತು ಅವುಗಳ ಉಪ-ಪರಿಣಾಮಗಳು ಹಾಗೂ ಮತ್ತಿತರ ಪರಿಗಣನೆಗಳ ಆಧಾರದಲ್ಲಿ ಬಳಸಬೇಕಾದ ಔಷಧವನ್ನು ಆಯ್ಕೆ ಮಾಡಲಾಗುತ್ತದೆ. ಔಷಧಗಳನ್ನು ಸೇವಿಸಿದ ಕೂಡಲೇ ರೋಗನಿರೋಧಕದ ಪ್ರಭಾವ ಆರಂಭವಾಗದು. ಹಾಗಾಗಿ, ಮಲೇರಿಯಾ ಸ್ಥಳೀಯವಾಗಿ ವ್ಯಾಪಿಸಿರುವ ಪ್ರದೇಶಕ್ಕೆ ತಾತ್ಕಾಲಿಕ ಭೇಟಿ ನೀಡುವ ಜನರು ಸಾಮಾನ್ಯವಾಗಿ ಭೇಟಿಯ ಒಂದೆರಡು ವಾರಗಳ ಮುಂಚಿನಿಂದಲೇ ಔಷಧಿಗಳನ್ನು ಸೇವಿಸಲಾರಂಭಿಸುತ್ತಾರೆ. ಅವರು ತಾವು ಭೇಟಿಯಿತ್ತ ಪ್ರದೇಶದಿಂದ ಹೊರಬಂದ ನಂತರವೂ ನಾಲ್ಕು ವಾರಗಳ ಕಾಲ ಔಷಧಗಳ ಸೇವನೆಯನ್ನು ಮುಂದುವರೆಸಬೇಕು. (ಅಟೊವಕೋನ್ ಪ್ರೊಗ್ವನಿಲ್ ಔಷಧವನ್ನು ಹೊರತುಪಡಿಸಿ: ಇದನ್ನು ಭೇಟಿಯ 2 ದಿನಗಳ ಮುಂಚೆ ಮತ್ತು ಪ್ರದೇಶದಿಂದ ಹೊರಬಂದ ನಂತರ ಏಳು ದಿನಗಳ ಕಾಲ ಸೇವಿಸಬೇಕು)
ಒಳಾಂಗಣ ಉಳಿಕೆ ಸಿಂಪರಣೆ[ಬದಲಾಯಿಸಿ]
ಮಲೇರಿಯಾ-ಪೀಡಿತ ಪ್ರದೇಶಗಳಲ್ಲಿ ಮನೆಗಳ ಒಳಗೋಡೆಗಳ ಮೇಲೆ ಕೀಟನಾಶಕಗಳನ್ನು ಸಿಂಪಡಿಸುವ ರೂಢಿಗೆ ಒಳಾಂಗಣ ಉಳಿಕೆ ಸಿಂಪರಣೆ(IRS) ಎನ್ನಲಾಗಿದೆ. ರಕ್ತವನ್ನು ಹೀರಿದ ನಂತರ ಹಲವು ಸೊಳ್ಳೆ ತಳಿಗಳು ರಕ್ತವನ್ನು ಜೀರ್ಣಿಸಿಕೊಳ್ಳಲು ಹತ್ತಿರದ ಮೇಲ್ಮೈ ಮೇಲೆ ವಿಶ್ರಮಿಸಿಕೊಳ್ಳುತ್ತವೆ. ಹಾಗಾಗಿ, ಮನೆಯ-ಗೋಡೆಗಳು ಕೀಟನಾಶಕಗಳಿಂದ ಲೇಪಿತವಾಗಿದ್ದಲ್ಲಿ, ವಿಶ್ರಮಿಸುತ್ತಿರುವ ಸೊಳ್ಳೆಗಳು ಸತ್ತುಹೋಗುತ್ತವೆ. ಹಾಗಾಗಿ ಅವು ಇನ್ನೊಬ್ಬ ವ್ಯಕ್ತಿಯನ್ನು ಕಚ್ಚಿ ಮಲೇರಿಯಾ ಪರಾವಲಂಬಿ ಹರಡುವುದು ತಪ್ಪುತ್ತದೆ.
DDT IRSಗೆ ಬಳಸಲಾದ ಮೊದಲ ಹಾಗೂ ಐತಿಹಾಸಿಕವಾಗಿ ಅತಿ ಪರಿಣಾಮಕಾರಿ ಕೀಟನಾಶಕವಾಗಿತ್ತು. [೪೨] ಆರಂಭದಲ್ಲಿ ಅದನ್ನು ಪ್ರತ್ಯೇಕವಾಗಿ ಮಲೇರಿಯಾ ನಿಗ್ರಹಿಸಲು ಬಳಸಲಾಗಿದ್ದರೂ, ಅದರ ಬಳಕೆಯು ಬೇಗನೆ ಕೃಷಿಯತ್ತ ಹರಡಿತು. ಕಾಲಾನಂತರದಲ್ಲಿ, ರೋಗ-ನಿಗ್ರಹಕ್ಕಿಂತಲೂ ಹೆಚ್ಚಾಗಿ ಕೀಟ-ನಿಗ್ರಹವೇ DDT ಬಳಕೆಯ ಪ್ರಮುಖ ಉದ್ದೇಶವಾಗಿತ್ತು. ಕೃಷಿಯಲ್ಲಿ ಈ ರೀತಿಯ ಭಾರಿ ಪ್ರಮಾಣದ ಬಳಕೆಯು ಹಲವು ವಲಯಗಳಲ್ಲಿ ನಿರೋಧಕ ಶಕ್ತಿಯುಳ್ಳ ಸೊಳ್ಳೆಗಳ ವಿಕಸನಕ್ಕೆ ನಾಂದಿಯಾಯಿತು. ಅನಾಫಿಲಿಸ್ ಸೊಳ್ಳೆಗಳು ತೋರುವಂತಹ DDT-ವಿರುದ್ಧದ ನಿರೋಧಕ ಶಕ್ತಿಯನ್ನು ಬ್ಯಾಕ್ಟೀರಿಯಾ ತೋರುವ ಪ್ರತಿಜೀವಾಣು (ಆಂಟಿಬಯೊಟಿಕ್)-ನಿರೋಧಕ ಶಕ್ತಿಗೆ ಹೋಲಿಸಬಹುದಾಗಿದೆ. ಬ್ಯಾಕ್ಟೀರಿಯ-ವಿರೋಧಿ ಸಾಬೂನು ಮತ್ತು ಪ್ರತಿಜೀವಕಗಳ ಅತಿಯಾದ ಬಳಕೆ, ಫಸಲುಗಳ ಮೇಲೆ ಅತಿಯಾಗಿ ಸಿಂಪಡಿಸಲಾದ DDT ಅನಾಫಿಲಿಸ್ ಸೊಳ್ಳೆಗಳಲ್ಲಿ DDT-ನಿರೋಧಕ ಶಕ್ತಿಯನ್ನು ಹೆಚ್ಚಿಸಿದಂತೆಯೇ, ಬ್ಯಾಕ್ಟೀರಿಯಾದಲ್ಲಿ ಪ್ರತಿಜೀವಕ-ನಿರೋಧಕ ಶಕ್ತಿ ಹೆಚ್ಚಲು ಕೂಡ ಕಾರಣವಾಗಿದೆ. 1960ರ ದಶಕದಲ್ಲಿ, ಅದರ ಅತಿರೇಕವಾದ ಬಳಕೆಯಿಂದಾಗುವ ಕೆಟ್ಟ ಪರಿಣಾಮಗಳ ಬಗ್ಗೆ ಅರಿವು ಹೆಚ್ಚಾಯಿತು. ಅಂತಿಮವಾಗಿ, 1970ರ ದಶಕದಲ್ಲಿ ಹಲವು ದೇಶಗಳು ಕೃಷಿ ಕ್ಷೇತ್ರದಲ್ಲಿ DDT ಬಳಕೆಯನ್ನು ನಿಷೇಧಿಸಿದವು. ಕೃಷಿ ಕ್ಷೇತ್ರದಲ್ಲಿ DDT ಬಳಕೆಯು ಕೆಲ ಕಾಲ ನಿಯಮಿತವಾದ್ದು ಅಥವಾ ನಿಷೇಧಿಸಲ್ಪಟ್ಟ ಕಾರಣ, ರೋಗ-ನಿಯಂತ್ರಿಸುವಲ್ಲಿ DDT ಹೆಚ್ಚು ಪರಿಣಾಮಕಾರಿಯಾದ ವಿಧಾನವಾಗಿ ಬಳಕೆಯಾಗುತ್ತಿದೆ.
ಹಿಂದೊಮ್ಮೆ ಮಲೇರಿಯಾ ನಿಯಂತ್ರಣಕ್ಕೆ ಪರಿಣಾಮಕಾರಿಯಾಗಿದ್ದ DDTಯನ್ನು ಉಷ್ಣವಲಯ ದೇಶಗಳಲ್ಲಿ ನಿಷೇಧಿಸಿದ್ದರಿಂದಾಗಿ ಹತ್ತು ದಶಲಕ್ಷ ಸಾವುಗಳು ಸಂಭವಿಸಿತು ಎಂದು ಕೆಲವು ವಕೀಲರು ವಾದಿಸಿದ್ದಾರೆ, ಆದರೆ ಮಲೇರಿಯಾ-ನಿಯಂತ್ರಣಕ್ಕಾಗಿದ್ದ DDTಯ ಬಳಕೆಯನ್ನು ನಿಷೇಧಿಸಿರಲಿಲ್ಲ ಮತ್ತು IRSಗೆ ಸೂಕ್ತವಾಗುವಂತಹ ಇತರೆ ಹಲವು ಕೀಟನಾಶಕಗಳು ಲಭ್ಯವಿದ್ದವು ಎಂಬುದು ನೈಜ ಸಂಗತಿ. ಇನ್ನೂ ಹೇಳುವುದಿದ್ದರೆ, DDTಯ ಬಳಕೆ ಜೊತೆಗಿನ ಸಮಸ್ಯೆಗಳೆಂದರೆ, ಸಾರ್ವಜನಿಕ ಆರೋಗ್ಯದಲ್ಲಿ ಅದರ ಬಳಕೆ ಕಡಿಮೆಯೆನ್ನಬಹುದು, ಆದರೆ ಕೃಷಿ ಉಪಯೋಗಕ್ಕಾಗಿ ಬಳಸುವ ರಾಸಾಯನಿಕಗಳ ತಯಾರಿಕೆಗೆ ಕೈಗಾರಿಕೆಗಳು ಅದನ್ನು ಉಪಯೋಗಿಸುತ್ತವೆ.[೪೯]
IRS ಕಾರ್ಯಾಚರಣೆಗಳಲ್ಲಿ 12 ವಿವಿಧ ಕೀಟನಾಶಕಗಳನ್ನು ಬಳಸಲು ವಿಶ್ವ ಆರೋಗ್ಯ ಸಂಸ್ಥೆ (WHO) ಸದ್ಯಕ್ಕೆ ಸಲಹೆ ನೀಡಿದೆ. ಇವುಗಳಲ್ಲಿ, DDT ಮತ್ತು ಪರ್ಯಾಯ ಕೀಟನಾಶಕಗಳನ್ನು (ಉದಾಹರಣೆಗೆ ಪೈರೆಥ್ರಾಯಿಡ್ಸ್ ಪೆರ್ಮೆಥ್ರಿನ್ ಮತ್ತು ಡೆಲ್ಟಾಮೆಥ್ರಿನ್) DDT-ನಿರೋಧಕ ಶಕ್ತಿಯುಳ್ಳ ಸೊಳ್ಳೆಗಳಿರುವ ಪ್ರದೇಶಗಳಲ್ಲಿ ಮಲೇರಿಯಾ ರೋಗದೊಂದಿಗೆ ಸೆಣಸಲು ಮತ್ತು ನಿರೋಧಕ ಸೊಳ್ಳೆಯ ವಿಕಸನವನ್ನು ನಿಧಾನಿಸಲು ಬಳಸಲಾಗುತ್ತಿದೆ.[೫೦]ಶಾಶ್ವತವಾದ ಸಾವಯವ ಮಲಿನಕಾರಕ (POPs) ವಿಷಯಕ್ಕೆ ಸಂಬಂಧಿಸಿ ನಡೆದ ಸ್ಟಾಕ್ಹೋಮ್ ಸಮಾವೇಶದಲ್ಲಿ ಸಾರ್ವಜನಿಕ ಆರೋಗ್ಯದ ಉದ್ದೇಶಕ್ಕಾಗಿ ಸಣ್ಣ ಪ್ರಮಾಣದಲ್ಲಿ DDT ಬಳಸಲು ಅನುಮತಿ ನೀಡಲಾಯಿತು, ಆದರೂ ಇದು ಕೃಷಿಗಾಗಿ DDTಯನ್ನು ಬಳಸುವುದನ್ನು ನಿಷೇಧಿಸುತ್ತದೆ.[೫೧]ಆದಾಗ್ಯೂ, ಹಲವು ಅಭಿವೃದ್ಧಿ ಹೊಂದಿರುವ ರಾಷ್ಟ್ರಗಳು ತಮ್ಮ ಬಳಕೆ ಪರಂಪರೆಯನ್ನು ಗಮನದಲ್ಲಿಟ್ಟುಕೊಂಡು, ಸಣ್ಣ ಪ್ರಮಾಣದಲ್ಲಿ DDT ಬಳಸುವುದು ಕೂಡ ಸೂಕ್ತವಲ್ಲ ಎಂದಿವೆ. [೫೨] [೫೩]
ಒಳಾಂಗಣ ಉಳಿಕೆ ಸಿಂಪರಣೆಯ ಎಲ್ಲಾ ವಿಧಗಳಲ್ಲಿರುವ ಒಂದು ಸಮಸ್ಯೆಯೇನೆಂದರೆ, ಸೊಳ್ಳೆಗಳು ವಿಕಸನಗೊಂಡು ಕೀಟನಾಶಕ-ನಿರೋಧಕ ಶಕ್ತಿಯನ್ನು ಬೆಳೆಸಿಕೊಳ್ಳುವುದು. ಸೊಳ್ಳೆಯ ವರ್ತನೆ ಮತ್ತು ರೋಗವಾಹಕ ನಿಯಂತ್ರಣದ ಬಗ್ಗೆ ಪ್ರಕಟವಾದ ಅಧ್ಯಯನದ ಪ್ರಕಾರ, IRS-ಬಾಧಿತ ಸೊಳ್ಳೆ ಜಾತಿಗಳು ಎಂಡೋಫಿಲಿಕ್ (ಯಾವಾಗಲೂ ಒಳಾಂಗಣದಲ್ಲಿಯೇ ಬದುಕಿ ವಿಶ್ರಮಿಸುವ) ತಳಿಗಳಾಗಿವೆ. ಸಿಂಪಡಿಕೆಯಿಂದ ಉಂಟಾಗುವ ಉಪ ದ್ರವದ ಕಾರಣ, ಅವುಗಳ ವಿಕಸನೀಯ ಸಂತತಿಗಳು ಎಕ್ಸೊಫಿಲಿಕ್ (ಯಾವಾಗಲೂ ಹೊರಾಂಗಣದಲ್ಲಿಯೇ ಬದುಕಿ ವಿಶ್ರಮಿಸುವ) ತಳಿಗಳಾಗುವ ಪ್ರವೃತ್ತಿಯನ್ನು ಹೊಂದುತ್ತವೆ. ಅರ್ಥಾತ್, ಅವುಗಳು IRSನಿಂದ ಸ್ವಲ್ಪವೂ ಬಾಧಿತವಾಗುವುದಿಲ್ಲ. ಒಂದು ವೇಳೆ ಬಾಧಿತವಾದರೂ, ಸೊಳ್ಳೆಯ ರಕ್ಷಣಾ ವ್ಯವಸ್ಥೆಯು IRS ಪ್ರಭಾವಕ್ಕೆ ಒಳಗಾಗುವುದಿಲ್ಲ.[೫೪].
ಸೊಳ್ಳೆ ಪರದೆಗಳು ಮತ್ತು ಹಾಸಿಗೆ-ಬಟ್ಟೆಗಳು[ಬದಲಾಯಿಸಿ]
ಸೊಳ್ಳೆ ಪರದೆಗಳು ಜನರಿಂದ ಸೊಳ್ಳೆಗಳನ್ನು ದೂರವಿಟ್ಟು ಸೋಂಕಿನ ಸಾಧ್ಯತೆ ಮತ್ತು ಮಲೇರಿಯಾ ರೋಗದ ಹರಡುವಿಕೆಯನ್ನು ಕಡಿಮೆಗೊಳಿಸುತ್ತವೆ. ಆದರೂ ಪರದೆಗಳು ಪರಿಪೂರ್ಣ ತಡೆಗಟ್ಟಲಾರದು ಮತ್ತು ಸೊಳ್ಳೆಯು ಪರದೆಯಾಚೆ ಹಾದಿಯನ್ನು ಹುಡುಕುವಷ್ಟರಲ್ಲಿ ಅದನ್ನು ಕೊಲ್ಲಲು ಪರದೆಗಳಿಗೆ ಆಗಿಂದಾಗ್ಗೆ ಒಂದು ಕೀಟನಾಶಕವನ್ನು ಲೇಪಿಸಲಾಗುತ್ತದೆ. ಕೀಟನಾಶಕ-ಲೇಪಿತ ಪರದೆಗಳು (ITN) ಲೇಪಿತವಲ್ಲದ ಪರದೆಗಳಿಗಿಂತಲೂ ಎರಡರಷ್ಟು ಪರಿಣಾಮಕಾರಿಯಾಗಿವೆಯೆಂದು ಅಂದಾಜು ಮಾಡಲಾಗಿದ್ದು,[೪೦] ಪರದೆಯಿಲ್ಲದ ಸ್ಥಿತಿಗಿಂತಲೂ ಸುಮಾರು 70%ರಷ್ಟು ಹೆಚ್ಚು ರಕ್ಷಣೆಯನ್ನು ನೀಡಬಲ್ಲದು. [೫೫]. ಮಲೇರಿಯಾ ರೋಗದ ವಿರುದ್ಧ ITN ಪರಿಣಾಮಕಾರಿಯೆಂದು ಸಾಬೀತಾಗಿದ್ದರೂ, ಆಫ್ರಿಕಾ ಖಂಡದ ಉಪ-ಸಹಾರಾ ವಲಯದ ನಗರ ಪ್ರದೇಶಗಳ 2%ಕ್ಕಿಂತಲೂ ಕಡಿಮೆ ಮಕ್ಕಳು ಮಾತ್ರ ITNನ ರಕ್ಷಣೆ ಹೊಂದಿದ್ದಾರೆ. ಅನಾಫಿಲಿಸ್ ಸೊಳ್ಳೆಗಳು ರಾತ್ರಿಯ ವೇಳೆ ರಕ್ತ ಹೀರುವುದರಿಂದ, ಒಂದು ದೊಡ್ಡ "ಪರದೆ"ಯನ್ನು ಹಾಸಿಗೆಯ ಮಧ್ಯಭಾಗದ ಮೇಲೆ, ಸಂಪೂರ್ಣ ಹಾಸಿಗೆಯನ್ನು ಆವರಿಸುವಂತೆ ತೂಗು ಹಾಕುವುದು ಸೂಕ್ತ ವಿಧಾನ.
ಪೆರ್ಮೆಥ್ರಿನ್ ಅಥವಾ ಡೆಲ್ಟಾಮೆಥ್ರಿನ್-ಲೇಪಿತ ಸೊಳ್ಳೆ ಪರದೆಗಳ ವಿತರಣೆಯು ಮಲೇರಿಯಾ ರೋಗ ತಡೆಗಟ್ಟಲು ಅತಿ ಪರಿಣಾಮಕಾರಿ ವಿಧಾನವೆಂದು ಹೇಳಲಾಗಿದೆ, ಮತ್ತು ಇದು ಆರ್ಥಿಕ ದೃಷ್ಟಿಯಿಂದಲೂ ಅತಿ ಕಡಿಮೆ ವೆಚ್ಚದಲ್ಲಿ ಆಗುವಂತಹ ಮಲೇರಿಯಾ ತಡೆಗಟ್ಟುವಿಕೆಯ ವಿಧಾನ. ಈ ಪರದೆಗಳು ವಿಶ್ವ ಸಂಸ್ಥೆ ಮತ್ತು ವಿಶ್ವ ಆರೋಗ್ಯ ಸಂಸ್ಥೆ (WHO) ಹಾಗೂ ಇತರೆ ಇಲಾಖೆಗಳಲ್ಲಿ ಸುಮಾರು US$2.50 - $3.50 (2-3 ಯುರೋ)ಗಳಿಗೆ ಲಭ್ಯ. ITNಗಳು ಮಲೇರಿಯಾ ರೋಗವನ್ನು ತಡೆಗಟ್ಟಲು ಅತಿ ಲಾಭದಾಯಕ ವಿಧಾನವಾಗಿದ್ದು, WHOದ ಸಹಸ್ರವರ್ಷ ಅಭಿವೃದ್ಧಿ ಧ್ಯೇಯಗಳ (MDGs) ಒಂದು ಭಾಗವಾಗಿದೆ.
ಗರಿಷ್ಠ ಪ್ರಭಾವಕ್ಕಾಗಿ, ಪರದೆಗಳಿಗೆ ಆರು ತಿಂಗಳಿಗೊಮ್ಮೆ ಕೀಟನಾಶಕದ ಮರುಲೇಪನ ಮಾಡಬೇಕು. ಈ ಪ್ರಕ್ರಿಯೆಗೆ ಗ್ರಾಮಾಂತರ ಪ್ರದೇಶಗಳಲ್ಲಿ ವ್ಯವಸ್ಥಾಪನಾ ಸಮಸ್ಯೆಗಳು ಎದುರಾಗಬಹುದು.ಒಲಿಸಟ್ ಅಥವಾ ಡಾವಾಪ್ಲಸ್ ನಂತಹ ತಂತ್ರಜ್ಞಾನಗಳಿಂದ ದೀರ್ಘಕಾಲ ಬಾಳಿಕೆ ಬರುವ ಕೀಟ ನಾಶಕ ಸೊಳ್ಳೆ ಪರದೆಗಳನ್ನು (LLINs) ತಯಾರಿಸಬಹುದು. ಇವು ಸುಮಾರು ಐದು ವರ್ಷಗಳವರೆಗೂ [೫೬] ಕೀಟ ನಾಶಕಗಳನ್ನು ಸೂಸುತ್ತವೆ, ಇದರ ಬೆಲೆ US$5.50. ITNಗಳು ಪರದೆಯೊಳಗೆ ನಿದ್ರಿಸುತ್ತಿರುವ ಜನರನ್ನು ರಕ್ಷಿಸಿ, ಇದೇ ಸಮಯದಲ್ಲಿ ಪರದೆಯೊಡನೆ ಸಂಪರ್ಕಕ್ಕೆ ಬರುವ ಸೊಳ್ಳೆಗಳನ್ನು ನಾಶಗೊಳಿಸುತ್ತದೆ. ಈ ವಿಧಾನದದಿಂದ, ಅದೇ ಕೋಣೆಯಲ್ಲಿ, ಆದರೆ ಪರದೆಯ ಹೊರಗೆ ನಿದ್ರಿಸುತ್ತಿರುವ ಇತರರಿಗೂ ಸೊಳ್ಳೆಗಳಿಂದ ರಕ್ಷಣೆ ದೊರೆಯುತ್ತದೆ.
ಸೊಳ್ಳೆ ಪರದೆಗಳ ವಿತರಣೆಯು ಮಲೇರಿಯಾ ತಡೆಗಟ್ಟುವಿಕೆಯ ಒಂದು ಪ್ರಮುಖ ಅಂಶವಾಗಿದ್ದರೆ, ಸಮುದಾಯ ಶಿಕ್ಷಣ ಮತ್ತು ಮಲೇರಿಯಾದಿಂದಾಗುವ ಅಪಾಯಗಳ ಬಗ್ಗೆ ಅರಿವು ಮೂಡಿಸಲಾಗುತ್ತಿದೆ, ಅಲ್ಲದೆ ಇದರೊಂದಿಗೆ ಪರದೆಗಳ ವಿತರಣಾ ಅಭಿಯಾನವನ್ನು ಸಹ ಹಮ್ಮಿಕೊಳ್ಳಲಾಗಿದ್ದು, ಪರದೆಯನ್ನು ಸ್ವೀಕರಿಸಿದವರಿಗೆ ಅದನ್ನು ಬಳಕೆ ಬಗ್ಗೆ ಅರಿವು ಮೂಡಿಸಲಾಗುತ್ತಿದೆ. ಅಂತಾರಾಷ್ಟ್ರೀಯ ರೆಡ್ ಕ್ರಾಸ್ ಮತ್ತು ರೆಡ್ ಕ್ರೆಸೆಂಟ್ ಚಳುವಳಿಯ ಸ್ವಯಂಸೇವಕರು ಈ ಸಂಬಂಧ "ಹ್ಯಾಂಗ್ ಅಪ್" ಅಭಿಯಾನಗಳನ್ನು ಕೈಗೊಂಡಿದ್ದರು, ಅಲ್ಲದೆ ಅಭಿಯಾನಗಳ ಅಂತ್ಯದಲ್ಲಿ ಅಥವಾ ಮಳೆಗಾಲಕ್ಕೆ ಮುಂಚೆ ಪರದೆಗಳನ್ನು ಸ್ವೀಕರಿಸಿದ ಮನೆಗಳಿಗೆ ಭೇಟಿ ನೀಡಿ, ಪರದೆಯು ಸರಿಯಾದ ರೀತಿಯಲ್ಲಿ ಬಳಸಲಾಗುತ್ತಿದೆಯೇ ಎಂದು ಖಾತ್ರಿಪಡಿಸಿಕೊಳ್ಳುತ್ತಿದ್ದರು, ಮತ್ತು ಮಲೇರಿಯಾಗೆ ಸುಲಭವಾಗಿ ಈಡಾಗಬಹುದಾದ ಸಣ್ಣ ಮಕ್ಕಳು ಮತ್ತು ವೃದ್ಧರಿಗೆ ಪರದೆಯಡಿ ಮಲಗಲು ಪ್ರೇರೇಪಿಸುತ್ತಿದ್ದರು. ಸಿಯೆರಾ ಲಿಯೊನ್ ದೇಶದಲ್ಲಿ CDC ನಡೆಸಿದ ಅಧ್ಯಯನದ ಪ್ರಕಾರ, ಪರದೆಯ ಬಳಕೆಯನ್ನು ಪ್ರೋತ್ಸಾಹಿಸುವ ಸಮುದಾಯದಲ್ಲೇ ವಾಸಿಸುವ ಸ್ವಯಂಸೇವಕರು ಸೊಳ್ಳೆ ಪರದೆಯಿರುವ ಪ್ರತಿ ಮನೆಗೆ ಭೇಟಿ ನೀಡಿದ ನಂತರ, ಪರದೆಯ ಬಳಕೆಯಲ್ಲಿ 22% ಏರಿಕೆಯಿತ್ತು. ಟೋಗೋದಲ್ಲಿ ನಡೆಸಿದ ಅಧ್ಯಯನದಲ್ಲೂ ಇದೇ ರೀತಿಯ ಉತ್ತಮ ಪ್ರತಿಕ್ರಿಯೆ ದೊರಕಿತ್ತು. [೫೭]
ವೇತನಕ್ಕೆ ಹೋಲಿಸಿದರೆ ಮಲೇರಿಯಾ ಚಿಕಿತ್ಸೆಯ ವೆಚ್ಚ ಬಹಳ ಹೆಚ್ಚು ಮತ್ತು ಅಸ್ವಸ್ಥತೆಯ ಪರಿಣಾಮವಾಗಿ ವೇತನದಲ್ಲಿ ನಷ್ಟವು ಸಂಭವಿಸುತ್ತದೆ. ಅಭಿವೃದ್ಧಿಶೀಲ ರಾಷ್ಟ್ರಗಳ ಜನರಿಗೆ, ಅದರಲ್ಲೂ ಅಪಾಯಕಾರಿ ಸನ್ನಿವೇಶದಲ್ಲಿರುವ ಮಂದಿಗೆ ಸೊಳ್ಳೆ ಪರದೆಗಳನ್ನು ಖರೀದಿಸಲು ಸಾಧ್ಯವಾಗುತ್ತಿಲ್ಲ. ಆಫ್ರಿಕಾದಲ್ಲಿ ಪ್ರತಿ 20 ಜನರ ಪೈಕಿ ಕೇವಲ ಒಬ್ಬರಲ್ಲಿ ಮಾತ್ರ ಸೊಳ್ಳೆ ಪರದೆಯುಂಟು. [೪೦] ಪರದೆಗಳನ್ನು ಯುರೋಪ್ನಿಂದ ಮುಕ್ತ ಅಭಿವೃದ್ಧಿ ನೆರವಿನ ರೂಪದಲ್ಲಿ ಆಫ್ರಿಕಾಗೆ ಕಳುಹಿಸಲಾಗಿದ್ದರೂ, ಅವು ಬಹು ಬೇಗನೆ ಬಹಳ ದುಬಾರಿ ವಾಣಿಜ್ಯ ಸರಕಾಗಿ ಪರಿವರ್ತಿತವಾಗುತ್ತವೆ. ಅವುಗಳನ್ನು ಮುಖ್ಯವಾಗಿ ಮೀನುಗಾರಿಕೆಗೆ ಬಳಸಲಾಗುತ್ತದೆ. ದಾನ ಮಾಡಲಾದ ನೂರಾರು ಸೊಳ್ಳೆಪರದೆಗಳನ್ನು ಒಗ್ಗೂಡಿಸಿ ಇಡೀ ನದಿಯ ಭಾಗಗಳನ್ನೇ ತಡೆದು, ಅತಿ ಸಣ್ಣ ಮೀನುಗಳನ್ನೂ ಹಿಡಿಯಲು ಬಳಸಲಾಗುತ್ತದೆ. [೫೮] ಮಕ್ಕಳಿಗಾಗಿ ದಡಾರ-ವಿರೋಧಿ ಅಭಿಯಾನದಂತಹ ವೋಚರ್ ಸಬ್ಸಿಡಿಗಳನ್ನು ಬಳಸಿ, ಲಸಿಕೆ ಅಭಿಯಾನಗಳ ಮೂಲಕ ಸೊಳ್ಳೆಪರದೆಗಳನ್ನು ವಿತರಿಸಲಾಗುತ್ತವೆ.
ಪೆರ್ಮೆಥ್ರಿನ್ ಲೇಪಿಸಿದ ಮೇಲ್ಮೈ ಹೊದಿಕೆ ಮತ್ತು ಚಾದರ್ (ತಲೆಯ ಸುತ್ತಲಿನ ಹೊದಿಕೆ)ಗಳು ಕೀಟನಾಶಕ-ಲೇಪಿತ ಸೊಳ್ಳೆ ಪರದೆಯಷ್ಟೇ ಪರಿಣಾಮಕಾರಿ ಮತ್ತು ಅಗ್ಗಕ್ಕೆ ದೊರೆಯುತ್ತವೆಂದು ಪಾಕಿಸ್ತಾನದಲ್ಲಿ ಅಫ್ಘಾನ್ ನಿರಾಶ್ರಿತರೊಂದಿಗೆ ನಡೆಸಿದ ಅಧ್ಯಯನ ಹೇಳಿದೆ.[೫೯]ಸೊಳ್ಳೆಗಳ ನಾಶಕ್ಕಾಗಿ ಇನ್ನೊಂದು ಪರ್ಯಾಯ ಯತ್ನವೆಂದರೆ, 2}ಬೆವೆರಿಯ ಬಸೈನ ಎಂಬ ಶಿಲೀಂಧ್ರದ ಬೀಜಕಗಳನ್ನು ಗೋಡೆ ಮತ್ತು ಸೊಳ್ಳೆ ಪರದೆಗಳ ಮೇಲೆ ಸಿಂಪಡಿಸುವುದು. ಕೆಲವು ಸೊಳ್ಳೆಗಳು ರಾಸಾಯನಿಕ ವಸ್ತುಗಳಿಗೆ ನಿರೋಧಕ ಶಕ್ತಿಯನ್ನು ಬೆಳೆಸಿಕೊಂಡಿದ್ದರೂ, ಶಿಲೀಂಧ್ರಗಳ ಸೋಂಕಿಗೆ ಅವು ನಿರೋಧಕ ಶಕ್ತಿಯನ್ನು ಇನ್ನೂ ಬೆಳಸಿಕೊಂಡಿಲ್ಲ.[೬೦]
ಲಸಿಕೆಗಳು[ಬದಲಾಯಿಸಿ]
ಮಲೇರಿಯಾ ರೋಗದ ನಿಯಂತ್ರಣಕ್ಕಿರುವ ಲಸಿಕೆಗಳು ಪ್ರಯೋಗಾಲಯದಲ್ಲಿ ಅಭಿವೃದ್ಧಿ ಹಂತದಲ್ಲಿವೆ. ಆದರೆ, ಪರಿಪೂರ್ಣ ರೀತಿಯಲ್ಲಿ ಪರಿಣಾಮಕಾರಿಯಾದ ಲಸಿಕೆ ಇನ್ನೂ ಲಭ್ಯವಿಲ್ಲ. ಸಂಭಾವ್ಯ ಮಲೇರಿಯಾ ಲಸಿಕೆಗಾಗಿ ಆಶಾದಾಯಕ ಅಧ್ಯಯನವನ್ನು 1967ರಲ್ಲಿ ನಡೆಸಲಾಯಿತು. ಇಲ್ಲಿ ಇಲಿಗಳನ್ನು ವಿಕಿರಣಗಳ ಮೂಲಕ ಕೃಶಗೊಳಿಸಿದ ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ಗಳನ್ನು ಬಳಸಿ, ಇಲಿಗಳಿಗೆ ಪ್ರತಿರಕ್ಷಣೆ ನೀಡಲಾಗಿತ್ತು. ಆ ನಂತರ, ಸಾಮಾನ್ಯ ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ಗಳನ್ನು ಇಲಿಗಳಿಗೆ ಚುಚ್ಚಿದಾಗ, ಸುಮಾರು 60%ರಷ್ಟು ಇಲಿಗಳಲ್ಲಿ ಪ್ರತಿರೋಧಕ ಶಕ್ತಿಯಿದ್ದದ್ದು ಕಂಡುಬಂದಿತ್ತು. [೬೧] 1970ರ ದಶಕದಿಂದಲೂ, ಮನುಷ್ಯರಲ್ಲಿ ಇದೇ ರೀತಿಯ ಲಸಿಕೆಗಳ ಕಾರ್ಯನೀತಿಯನ್ನು ಅಭಿವೃದ್ಧಿಪಡಿಸಲು ಗಮನಾರ್ಹ ಯತ್ನವು ನಡೆಯುತ್ತಿದೆ. ಒಬ್ಬ ವ್ಯಕ್ತಿಯು ಸೋಂಕಿತ, ವಿಕಿರಣ-ಪ್ರಭಾವಿತ ಸೊಳ್ಳೆಗಳಿಂದ ಸುಮಾರು 1000 ಕಡಿತಗಳಿಗೆ ಒಳಗಾದಲ್ಲಿ, P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಸೋಂಕಿನಿಂದ ರಕ್ಷಿಸಿಕೊಳ್ಳಬಹುದೆಂದು ನಿರ್ಧರಿಸಲಾಯಿತು.[೬೨]
ಸೋಂಕು ಪೀಡಿತರಾಗಿ ಅಪಾಯಕಾರಿ ಸನ್ನಿವೇಶದಲ್ಲಿರುವ ವ್ಯಕ್ತಿಗಳಿಗೆ ಈ ರೀತಿಯ ಲಸಿಕೆಗಳನ್ನು ನೀಡುವುದು ಅಪ್ರಾಯೋಗಿಕವೆಂದು ಸಾರ್ವತ್ರಿಕವಾಗಿ ಒಪ್ಪಿಕೊಳ್ಳಲಾಗಿದೆ. ಆದರೂ, ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಜಿನೋಮ್ನ ಪ್ರಮುಖ ಸಂಶೋಧಕರಲ್ಲಿ ಒಬ್ಬರಾದ ಸನಾರಿಯಾದ ಡಾ. ಸ್ಟೀಫನ್ ಹಾಫ್ಮನ್ ಅವರ ಸಂಶೋಧನಾ ಕಾರ್ಯ ಇದಕ್ಕೆ ಸವಾಲೆಸೆದಿದೆ. ಮನುಷ್ಯರಿಗೆ ರೋಗಾಣು ಚುಚ್ಚಿಕೆ ಮತ್ತು ಸಾಮೂಹಿಕ ಶೇಖರಣೆಗಾಗಿರುವ 1000 ವಿಕಿರಣ-ಪ್ರಭಾವಿತ ಸೊಳ್ಳೆಗಳಿಗೆ ಸಮಾನವಾಗಿ ಪರಾವಲಂಬಿಗಳನ್ನು ಬೇರ್ಪಡಿಸಿ ಸಿದ್ಧಪಡಿಸುವಾಗ ಎದುರಾಗುವ ವ್ಯವಸ್ಥಾಪನಾ ಸಮಸ್ಯೆಯ ಸುತ್ತ ಇವರ ಇತ್ತೀಚಿನ ಸಂಶೋಧನಾ ಕಾರ್ಯಗಳಿವೆ. 2007 ಮತ್ತು 2008ರಲ್ಲಿ ಆರಂಭಿಕ ವೈದ್ಯಕೀಯ ಅಧ್ಯಯನವನ್ನು ನಡೆಸಲು, ಸಂಸ್ಥೆಯು ಇತ್ತೀಚೆಗೆ ಬಿಲ್ ಮತ್ತು ಮೆಲಿಂಡಾ ಗೇಟ್ಸ್ ಫೌಂಡೇಷನ್ ಮತ್ತು U.S. ಸರ್ಕಾರದಿಂದ ಹಲವು ದಶಲಕ್ಷ ಡಾಲರ್ ಅನುದಾನವನ್ನು ಪಡೆದಿದೆ. [೬೩] ಮಲೇರಿಯಾ ಲಸಿಕೆ ತೊಡಗುವಿಕೆಗೆ ಧನ ಬೆಂಬಲ ಪಡೆದಿರುವ ಸಿಯೆಟ್ಲ್ ಬಯೋಮೆಡಿಕಲ್ ರಿಸರ್ಚ್ ಇನ್ಸ್ಟಿಟ್ಯುಟ್ (SBRI) "[2009ರ] ವೈದ್ಯಕೀಯ ಪ್ರಯೋಗಗಳಿಂದ ಜೀವಕ್ಕೆ ಅಪಾಯಕಾರಿ ಅನುಭವವಾಗಲಾರದು" ಎಂಬ ಭರವಸೆಯಿತ್ತಿದೆ. "ಸಿಯೆಟ್ಲ್ನ ಸ್ವಯಂಸೇವಕರು ಪ್ರಯೋಗದ ವೇಳೆ ಮಲೇರಿಯಾ ಸೋಂಕಿಗೆ ಈಡಾಗುತ್ತಾರಾದರೂ, ಪ್ರಯೋಗಗಳಲ್ಲಿ ಬಳಸಲಾದ ತದ್ರೂಪಿ ಜೀವಾಣು ತಂಡ ಶೀಘ್ರದಲ್ಲಿಯೇ ವಾಸಿಯಾಗಿ, ಮರುಕಳಿಸುವಂತಹ ರೋಗಕ್ಕೆ ಕಾರಣವಾಗುವುದಿಲ್ಲ." "ಈ ಪ್ರಯೋಗಗಳಲ್ಲಿ ಭಾಗವಹಿಸುವ ಕೆಲವರು ಪ್ರಾಯೋಗಿಕವಾದ ಔಷಧಗಳನ್ನು ಅಥವಾ ಲಸಿಕೆಗೆಳನ್ನು ತೆಗೆದುಕೊಳ್ಳುತ್ತಾರೆ, ಇನ್ನು ಕೆಲವರು ಹುಸಿ ಮದ್ದು (ಪ್ಲಸೀಬೊ) ತೆಗೆದುಕೊಳ್ಳುತ್ತಾರೆ." [೬೪]
ಬದಲಿಗೆ, ವಿಕಿರಣ-ಪ್ರಭಾವಿತ ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ಗಳೊಂದಿಗೆ ಪ್ರತಿರಕ್ಷಣೆಯ ನಂತರ ರಕ್ಷಣೆ ಒದಗಿಸುವ ಪ್ರತಿರಕ್ಷೆಯ ಪ್ರಕ್ರಿಯೆಗಳನ್ನು ಅರ್ಥ ಮಾಡಿಕೊಳ್ಳಲು ಬಹಳಷ್ಟು ಕಾರ್ಯಗಳು, ಪ್ರಯತ್ನಗಳು ನಡೆದಿವೆ. 1967ರಲ್ಲಿ ನಡೆದ ಇಲಿ ಲಸಿಕೆಗಳ ಅಧ್ಯಯನದ ನಂತರ,[೬೧] ಚುಚ್ಚಲಾದ ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ಗಳು ರೋಗನಿರೋಧಕ ವ್ಯವಸ್ಥೆಯಿಂದ ಗುರುತಿಸಲ್ಪಟ್ಟು, ಅವು ಪರಾವಲಂಬಿಯ ವಿರುದ್ಧ ಪ್ರತಿಕಾಯಗಳನ್ನು ಸೃಷ್ಟಿಸುತ್ತವೆ ಎಂದು ಊಹಿಸಲಾಗಿತ್ತು. ರೋಗನಿರೋಧಕ ವ್ಯವಸ್ಥೆಯು ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ಗಳ ಸುತ್ತಲೂ ಆವರಿಸಿರುವ ಸರ್ಕಂಸ್ಪೋರೊಜೊವಾಯ್ಟ್ ಪ್ರೋಟೀನ್ (CSP) ಗಳ ವಿರುದ್ಧ ಪ್ರತಿಕಾಯಗಳನ್ನು ಸೃಷ್ಟಿಸುತ್ತಿತ್ತೆಂದು ನಿರ್ಧರಿಸಲಾಯಿತು. [೬೫] ಇನ್ನೂ ಹೆಚ್ಚಾಗಿ, ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ ಹಿಪಟೋಸೈಟ್ಗಳನ್ನು ಆಕ್ರಮಿಸುವುದನ್ನು CSP ವಿರುದ್ಧದ ಪ್ರತಿಕಾಯಗಳು ತಡೆಗಟ್ಟುತ್ತಿದ್ದವು. [೬೬] ಆದ್ದರಿಂದ, ಮಲೇರಿಯಾದ ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ಗಳ ವಿರುದ್ಧ ಲಸಿಕೆಯನ್ನು ಅಭಿವೃದ್ಧಿಪಡಿಸಲು ಆಧಾರವಾಗುವ ಅತ್ಯಂತ ಭರವಸೆಯ ಪ್ರೊಟೀನ್ ಆಗಿ CSP ಆಯ್ಕೆಯಾಯಿತು. ಈ ಐತಿಹಾಸಿಕ ಕಾರಣಗಳಿಗಾಗಿ, ಎಲ್ಲಾ ಮಲೇರಿಯಾ ಲಸಿಕೆಗಳ ಪೈಕಿ CSP-ಅಧಾರಿತ ಲಸಿಕೆಗಳು ಅಧಿಕ ಸಂಖ್ಯೆಯಲ್ಲಿವೆ.
ಪ್ರಸ್ತುತ, ಮಾರುಕಟ್ಟೆಯಲ್ಲಿ ಲಸಿಕೆಯ ಹಲವಾರು ವಿಧಗಳು ಲಭ್ಯವಿವೆ. ಪ್ರಿ-ಎರಿಥ್ರೊಸಿಟಿಕ್ ಲಸಿಕೆಗಳು (ರಕ್ತವನ್ನು ತಲುಪುವ ಮುಂಚೆಯೇ ಪರಾವಲಂಬಿಯನ್ನು ಗುರಿಯಿಡುವ ಲಸಿಕೆಗಳು). ನಿರ್ದಿಷ್ಟವಾಗಿ CSP-ಆಧಾರಿತ ಲಸಿಕೆಗಳು ಮಲೇರಿಯಾ ಲಸಿಕೆ ಕುರಿತಾದ ಸಂಶೋಧನೆಗಳ ಅತಿ ದೊಡ್ಡ ಗುಂಪಾಗಿವೆ. ಇತರ ತೆರನಾದ ಲಸಿಕೆಗಳೆಂದರೆ, ಸೋಂಕಿನ ರಕ್ತ ಹಂತದಲ್ಲಿ ಪ್ರತಿರೋಧನವನ್ನು ಪ್ರೇರಿಸುವಂತಹವು; ಪರಾವಲಂಬಿಗಳು ರಕ್ತ ಕಿರುಸಿರೆಮತ್ತು ಜರಾಯುಗಳಿಗೆ ಅಂಟುವುದನ್ನು ತಡೆಗಟ್ಟುವುದರ ಮೂಲಕ ಮಲೇರಿಯಾದ ತೀವ್ರ ರೋಗಗಳ ಕಾರಣಗಳನ್ನು ತಡೆಗಟ್ಟುವಂತಹವು; ಹಾಗೂ, ಸೊಳ್ಳೆಯು ಸೋಂಕಿತ ವ್ಯಕ್ತಿಯಿಂದ ರಕ್ತ ಹೀರಿದ ಕೂಡಲೆ ಅದರಲ್ಲಿ ಪರಾವಲಂಬಿಗಳ ವಿಕಸನವನ್ನು ಮತ್ತು ಪ್ರಸರಣವನ್ನು ತಡೆಗಟ್ಟುವಂತಹ ಲಸಿಕೆಗಳು. [೬೭] P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಜಿನೋಮ್ನ ಕ್ರಮಾನುಗತಿಯು ಹೊಸ ಔಷಧಿಗಳಿಗೆ ಅಥವಾ ಲಸಿಕೆಗಳಿಗೆ ಲಕ್ಷ್ಯಗಳನ್ನು ನೀಡುವುದೆಂದು ಆಶಿಸಲಾಗಿದೆ. [೬೮]
1987ರಲ್ಲಿ ಮ್ಯಾನುಯೆಲ್ ಎಲ್ಕಿನ್ ಪಟರೊಯೊ ಅಭಿವೃದ್ಧಿಪಡಿಸಿದ ಮತ್ತು ಬಯಲಲ್ಲಿ ಪ್ರಾಯೋಗಿಕವಾಗಿ ಬಳಸಲಾದ ಮೊದಲ ಲಸಿಕೆ SPf66. ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ (CS ಪುನರಾವರ್ತನೆಗಳನ್ನು ಬಳಸಿದ) ಮತ್ತು ಮಿರೋಜೊವಾಯಿಟ್ ಪರಾವಲಂಬಿಗಳಿಂದ ಬಂದ ಪ್ರತಿಜನಕಗಳ ಸಂಯೋಜನೆಯನ್ನು ಇದು ನಿರೂಪಿಸುತ್ತದೆ. ಮೊದಲನೆಯ ಹಂತ Iರ ಪ್ರಯೋಗಗಳನ್ನು ನಡೆಸಿದಾಗ, 75% ಫಲಪ್ರದತೆ ಪ್ರಮಾಣವನ್ನು ತೋರಿಸಿತು. ಈ ಲಸಿಕೆಯ ಪ್ರಯೋಗಕ್ಕೆ ಒಳಪಟ್ಟವರು ಸಹಿಸಿಕೊಂಡರೆಂದು ಅಂದುಕೊಳ್ಳಲಾಯಿತು ಹಾಗೂ ಅದು ಪ್ರತಿರಕ್ಷಾಜನಕವಾಗಿತ್ತು. IIb ಮತ್ತು III ಪ್ರಯೋಗಗಳು ಅಷ್ಟೇನೂ ಭರವಸೆ ಮೂಡಿಸಲಿಲ್ಲ. ಫಲಪ್ರದತೆಯು 38.8% ಮತ್ತು 60.2%ರ ಶ್ರೇಣಿಯ ತನಕ ಕೆಳಬಿದ್ದಿತು. 1993ರಲ್ಲಿ ಟಾನ್ಜಾನಿಯಾದಲ್ಲಿ ಪ್ರಯೋಗವನ್ನು ಮಾಡಿ, ಒಂದು ವರ್ಷದ ಕಾಲ ಅನುಧಾವಿಸಿದ ನಂತರ, 31% ಫಲಪ್ರದತೆ ಯನ್ನು ತೋರಿಸಿತ್ತು. ಆದಾಗ್ಯೂ, ಬಹಳ ಇತ್ತೀಚೆಗೆ ಗ್ಯಾಂಬಿಯಾದಲ್ಲಿ ನಡೆದ ವಿವಾದಾತ್ಮಕ ಅಧ್ಯಯನವು ಯಾವುದೇ ಪರಿಣಾಮವನ್ನು ಬೀರಲಿಲ್ಲ. ದೀರ್ಘಾವಧಿಯ ಪ್ರಯೋಗ ಅವಧಿಗಳು ಮತ್ತು ಹಲವು ಅಧ್ಯಯನಗಳನ್ನು ನಡೆಸಿದ್ದಾಗ್ಯೂ, SPf 66 ಲಸಿಕೆಯು ಪ್ರತಿರಕ್ಷಣೆಯನ್ನು ಹೇಗೆ ನೀಡುತ್ತದೆಂಬುದು ಇನ್ನೂ ಗೊತ್ತಾಗಿಲ್ಲ. ಆದ್ದರಿಂದ, ಮಲೇರಿಯಾ ರೋಗಕ್ಕೆ ಇದು ಬಹಳ ಅಸಂಭವದ ಪರಿಹಾರವಾಗಿದೆ. ಅಭಿವೃದ್ಧಿ ಪಡಿಸಲಾದ ಮುಂದಿನ CSP ಲಸಿಕೆಯು ಆರಂಭದಲ್ಲಿ,ಪ್ರಯೋಗಗಳಿಗೆ ಒಳಪಡಲು ಸಾಕಷ್ಟು ಭರವಸೆ ಮೂಡಿಸಿತು. ಇದು ಸರ್ಕಂಸ್ಪೋರೊಜಿಯೊಟ್ ಪ್ರೊಟೀನ್ ಆಧರಿತವಾಗಿದೆ, ಆದರೂ ಹೆಚ್ಚಿಗೆ, ಶುದ್ಧಪಡಿಸಿದ ಸುಡೊಮೊನಸ್ ಏರುಗಿನೊಸ ಜೀವಾಣು ವಿಷ (A9)ಕ್ಕೆ ಸಹವೇಲೆನ್ಸಿಯಂತೆ ಬದ್ಧವಾಗಿರುವ ಪುನ:ಸಂಯೋಜಕ (Asn-Ala-Pro15Asn-Val-Asp-Pro)2-Leu-Arg(R32LR) ಪ್ರೋಟೀನ್ ಸಹ ಹೊಂದಿದೆ. ಆದಾಗ್ಯೂ, ಆರಂಭಿಕ ಹಂತದಲ್ಲಿ, ಚುಚ್ಚುಮದ್ದಿಗೆ ಒಳಗಾದವರಲ್ಲಿ ರಕ್ಷಣಾತ್ಮಕ ಪ್ರತಿರಕ್ಷಣೆಯೇ ಇಲ್ಲದಿರುವುದು ಕಂಡುಬಂದಿತು. ಕೀನ್ಯಾದಲ್ಲಿ ಬಳಸಲಾದ ಅಧ್ಯಯನದ ಗುಂಪಿನಲ್ಲಿ ಪ್ಯಾರಾಸಿಟೆಮಿಯಾದ 82% ಪ್ರಮಾಣವಿತ್ತು, ನಿಗ್ರಹ ಗುಂಪಿನಲ್ಲಿ ಮಾತ್ರ 89% ಪ್ರಮಾಣವಿತ್ತು. ಈ ಲಸಿಕೆಗೆ ಒಡ್ಡಿದವರಲ್ಲಿ T-ಲಿಂಪೊಸೈಟ್ ಪ್ರತಿಕ್ರಿಯೆಯನ್ನು ಹೆಚ್ಚಿಸುವ ಇಂಗಿತವನ್ನು ಹೊಂದಿದ್ದನ್ನು ಸಹ ಗಮನಿಸಿರಲಿಲ್ಲ.
ಪಟರೊಯೊರ ಲಸಿಕೆಯ ಫಲಪ್ರದತೆಯನ್ನು ಪ್ರಶ್ನಿಸಿ, "ಲಸಿಕೆಯು ಪರಿಣಾಮಕಾರಿಯಾಗಿರಲಿಲ್ಲ; ಅದನ್ನು ಕೈಬಿಡಬೇಕು" ಎಂದು ಕೆಲವು US ವಿಜ್ಞಾನಿಗಳು ದಿ ಲ್ಯಾನ್ಸೆಟ್ (1997) ನಲ್ಲಿ ನಿರ್ಣಯಕ್ಕೆ ಬಂದರು. ತಾವು ಅಭಿವೃದ್ಧಿಶೀಲ ರಾಷ್ಟ್ರವೊಂದರ ನಿವಾಸಿಯಾಗಿರುವ ಕಾರಣ ಅವರು ತಮ್ಮ ಸಮರ್ಥನೆಗಳನ್ನು ದುರಹಂಕಾರಿ ರೀತಿಯಲ್ಲಿ ಮಂಡಿಸುತ್ತಿದ್ದಾರೆಂದು ಕೊಲಂಬಿಯಾ ಮೂಲದ ಪಟರೊಯೊ ಆರೋಪಿಸಿದರು.
ಲಸಿಕೆ ಪ್ರಯೋಗಗಳಲ್ಲಿ RTS,S/AS02A ಬಹಳ ಮುಂದೆ ಪ್ರಗತಿಸಿದ ಲಸಿಕಯಾಗಿದೆ. PATH ಮಲೇರಿಯಾ ಲಸಿಕೆ ತೊಡಗುವಿಕೆ (ಗೇಟ್ಸ್ ಸಂಸ್ಥಾನದ ಪ್ರತಿಗ್ರಾಹಿ), ಗ್ಲಾಕ್ಸೊಸ್ಮಿತ್ಕ್ಲೆನ್ ಔಷಧೀಯ ಸಂಸ್ಥೆ, ಮತ್ತು ವಾಲ್ಟರ್ ರೀಡ್ ಆರ್ಮಿ ಸಂಶೋಧನಾ ಸಂಸ್ಥೆ [೬೯] - ಈ ಮೂರು ಸಂಸ್ಥಾನಗಳ ಪಾಲುದಾರಿಕೆಯಲ್ಲಿ ಲಸಿಕೆಯನ್ನು ಅಭಿವೃದ್ಧಿಪಡಿಸಲಾಗಿದೆ. ಈ ಲಸಿಕೆಯಲ್ಲಿ CSPಯ ಒಂದು ಅಂಶವನ್ನು ಹೆಪಟೈಟಿಸ್ B ವೈರಸ್ ನ ಪ್ರತಿರಕ್ಷಾಜನಕ "S ಪ್ರತಿಜನಕ"ದೊಂದಿಗೆ ಒಂದುಗೂಡಿದೆ. ಈ ಪುನ:ಸಂಯೋಜಕ ಪ್ರೋಟೀನ್ನ್ನು AS02A ಸಹಮದ್ದಿನೊಂದಿಗೆ ಚುಚ್ಚಲಾಗುತ್ತದೆ. [೬೭] ಅಕ್ಟೋಬರ್ 2004ರಲ್ಲಿ, RTS,S/AS02A ಸಂಶೋಧಕರು IIb ಹಂತದ ಪ್ರಯೋಗದ ಫಲಿತಾಂಶವನ್ನು ಪ್ರಕಟಿಸಿದರು. ಇದರ ಪ್ರಕಾರ, ಲಸಿಕೆಯು ಸೋಂಕಿನ ಅಪಾಯವನ್ನು 30%ರಷ್ಟು ಕಡಿಮೆಗೊಳಿಸಿ, ಸೋಂಕಿನ ತೀವ್ರತೆಯನ್ನು 50%ಕ್ಕಿಂತಲೂ ಹೆಚ್ಚು ಇಳಿಸಿತು. ಈ ಅಧ್ಯಯನವು 2,000ಕ್ಕೂ ಹೆಚ್ಚು ಮೊಜಾಂಬಿಕನ್ ಮಕ್ಕಳ ಮೇಲೆ ಕೇಂದ್ರೀಕೃತವಾಗಿತ್ತು. [೭೦] ಇನ್ನಷ್ಟೂ ಇತ್ತೀಚೆಗಿನ RTS,S/AS02A ಲಸಿಕೆ ಪ್ರಯೋಗವು ಶಿಶುವಿನ ಆರಂಭಾವಸ್ಥೆಯಲ್ಲಿ ಕೊಡುವುದರ ಫಲಪ್ರದತೆಯ ಮೇಲೆ ಕೇಂದ್ರೀಕೃತವಾಗಿದೆ. ಅಕ್ಟೋಬರ್ 2007ರಲ್ಲಿ, 10ರಿಂದ 18 ತಿಂಗಳುಗಳ ವಯಸ್ಸಿನ 214 ಮೊಜಾಂಬಿಕನ್ ಶಿಶುಗಳ ಮೇಲೆ I/IIb ಹಂತದ ಪ್ರಯೋಗಗಳ ಫಲಿತಾಂಶಗಳನ್ನು ಸಂಶೋಧಕರು ಪ್ರಕಟಿಸಿದರು. ಇದರಂತೆ ಲಸಿಕೆಯ ಪೂರ್ಣ ಪ್ರಮಾಣದ ಮೂರು-ಡೋಸ್ ಅನುಕ್ರಮವನ್ನು ಕೊಟ್ಟ ಕಾರಣ, ಚುಚ್ಚುಮದ್ದು ನೀಡಿದ ಸ್ಥಳದಲ್ಲಿ ಸ್ವಲ್ಪ ನೋವಿನ ಹೊರತು, ಯಾವುದೇ ಉಪ-ಪರಿಣಾಮಗಳಿಲ್ಲದೆ ಸೋಂಕಿನಲ್ಲಿ 62% ಇಳಿತಕ್ಕೆ ಕಾರಣವಾಯಿತು. [೭೧] ಇನ್ನಷ್ಟು ಸಂಶೋಧನೆಯು ಈ ಲಸಿಕೆಯ ವಾಣಿಜ್ಯ ಉದ್ದೇಶದ ಬಿಡುಗಡೆಯನ್ನು 2011ರ ವರೆಗೆ ಮುಂದೂಡುತ್ತದೆ.[೭೨]
ಇತರೆ ವಿಧಾನಗಳು[ಬದಲಾಯಿಸಿ]
ಮಲೇರಿಯಾದ ರೋಗಲಕ್ಷಣಗಳನ್ನು ಗುರುತಿಸುವುದರ ಬಗೆಗಿನ ಶಿಕ್ಷಣವು ಅಭಿವೃದ್ಧಿಶೀಲ ಪ್ರಪಂಚದಲ್ಲಿ ಕೆಲವೆಡೆ ಪ್ರಕರಣಗಳ ಸಂಖ್ಯೆಯನ್ನು 20%ರಷ್ಟು ಕಡಿಮೆಗೊಳಿಸಿದೆ. ಆರಂಭದ ಹಂತಗಳಲ್ಲೇ ರೋಗವನ್ನು ಗುರುತಿಸುವುದರಿಂದ ರೋಗ ಮಾರಣಾಂತಿಕವಾಗುವುದನ್ನು ತಡೆಗಟ್ಟಬಹುದು. ನಿಂತ ನೀರಿರುವ ಸ್ಥಳಗಳು - ಉದಾಹರಣೆಗೆ, ಪರಾವಲಂಬಿಗಳು ಮತ್ತು ಸೊಳ್ಳೆಗಳು ಪ್ರಸರಿಸಬಹುದಾದ ನಿಂತ ನೀರಿನ ಕಡಾಯಿಗಳ ಮೇಲೆ ಮುಚ್ಚುವುದರ ಮೂಲಕ ರೋಗ ಹರಡುವ ಅಪಾಯವನ್ನು ಕಡಿಮೆಗೊಳಿಸಬಹುದಾದ ಬಗ್ಗೆ ಶಿಕ್ಷಣ ಜನರಿಗೆ ಮಾಹಿತಿ ನೀಡುತ್ತದೆ. ಜನಸಂಖ್ಯೆಯು ಹೆಚ್ಚಾಗಿರುವ ನಗರ ಕೇಂದ್ರಗಳಲ್ಲಿ, ಸರಹದ್ದಿನೊಳಗೇ ಹೆಚ್ಚು ಜನಸಾಂದ್ರತೆಯುಳ್ಳ ಸ್ಥಳಗಳಲ್ಲಿ ರೋಗ ಹರಡುವಿಕೆ ಸಾಧ್ಯತೆ ಹೆಚ್ಚು. ಆದ್ದರಿಂದ ಇಂತಹ ಕಡೆಗಳಲ್ಲಿ ಇದನ್ನು ಪ್ರಯೋಗಕ್ಕೆ ತರಲಾಗಿದೆ.
ಮಲೇರಿಯಾ ನಿಯಂತ್ರಣ ಯೋಜನೆಯು ಪ್ರಸ್ತುತ, ಜಗತ್ತಿನಾದ್ಯಂತ ವ್ಯಕ್ತಿಗಳು ದಾನ ಮಾಡಿದ ಡೌನ್ಟೈಮ್ ಕಂಪ್ಯೂಟಿಂಗ್ ಪವರ್ ವ್ಯವಸ್ಥೆಯನ್ನು ಬಳಸಿ, (ವಾಲುಂಟಿಯರ್ ಕಂಪ್ಯೂಟಿಂಗ್ ಮತ್ತು BOINC ನೋಡಿ) ಆರೋಗ್ಯ ಪರಿಣಾಮಗಳು ಮತ್ತು ಪ್ರಸರಣ ಬಲವಿಜ್ಞಾನದ ಪ್ರತ್ಯನುಕರಣ ಮಾಡಿ, ಇದರ ಮೂಲಕ ಮಲೇರಿಯಾ ನಿಯಂತ್ರಣಕ್ಕಾಗಿ ಅತ್ಯುತ್ತಮ ವಿಧಾನ ಅಥವಾ ವಿಧಾನಗಳ ಸಂಯೋಜನಗಳನ್ನು ಕಂಡುಕೊಳ್ಳುತ್ತಿದೆ. ರೋಗ ಹರಡಲು ಕಾರಣವಾಗುವ ಜೈವಿಕ ಮತ್ತು ಸಾಮಾಜಿಕ ಕಾರಣಗಳಿಗೆ ಸಂಬಂಧಿಸಿದ ವಿಶಾಲ ವ್ಯಾಪ್ತಿಯ ಮಾನದಂಡಗಳೊಂದಿಗೆ ಹೆಚ್ಚು ಜನಸಂಖ್ಯೆಯ ಪ್ರತ್ಯನುಕರಣಗಳಿರುವ ಕಾರಣ ಈ ಮಾದರಿಯು ಹೆಚ್ಚು ಗಣಕ-ಕೇಂದ್ರೀಕೃತವಾಗಿದೆ. ಯೋಜನೆಯನ್ನು ಅಭಿವೃದ್ಧಿಪಡಿಸಿದ ವಿಜ್ಞಾನಿಗಳಿಗೆ ಪ್ರಸ್ತುತ ಲಭ್ಯವಿರುವ ಸಾಧನಗಳೊಂದಿಗೆ 40 ವರ್ಷಗಳ ಬದಲಾಗಿ, ವಾಲುಂಟಿಯರ್ಡ್ ಕಂಪ್ಯೂಟಿಂಗ್ ಪವರ್ ಬಳಸಿ ಕೆಲವೇ ತಿಂಗಳುಗಳು ಸಾಕು.[೭೩]
ಮಲೇರಿಯಾ ನಿರ್ಮೂಲನಾ ಕಾರ್ಯಕ್ರಮದ ಯೋಜನೆಯಲ್ಲಿ ಗಣಕ ಮಾದರಿಯ ಪ್ರಾಮುಖ್ಯತೆಗೆ ಉದಾಹರಣೆಯನ್ನು ಅಗ್ವಾಸ್ ಮತ್ತು ಇತರರಿಂದ ಪತ್ರಿಕೆಯಲ್ಲಿ ತೋರಿಸಲಾಗಿದೆ. ರೋಗವು ಸ್ಥಳೀಯವಾಗಿ ವ್ಯಾಪಿಸಿರುವ ಕ್ಷೇತ್ರಗಳಲ್ಲಿ ರೋಗಲಕ್ಷಣಗಳಿಲ್ಲದ ಮಲೇರಿಯಾ ಹೊಂದಿರುವ ನಿವಾಸಿಗಳು ಸೋಂಕಿನ ಕೋಶದಂತಿರುತ್ತಾರೆ. ಇಂತಹವರನ್ನು ಪತ್ತೆ ಮಾಡಿ ಚಿಕಿತ್ಸೆ ನೀಡುವುದರ ಮೇಲೆ ಮಲೇರಿಯಾದ ನಿರ್ಮೂಲನವು ಬಹುಮುಖ್ಯವಾಗಿ ಅವಲಂಬಿಸಿದೆ. [೭೪] ಮಲೇರಿಯಾ ಪರಾವಲಂಬಿಗಳು ಪ್ರಾಣಿ ತಳಿಗಳನ್ನು ಪೀಡಿಸುವುದಿಲ್ಲ. ಹಾಗಾಗಿ, ಮನುಷ್ಯರಿಂದ ರೋಗದ ನಿರ್ಮೂಲನೆಯು ಪರಿಣಾಮಕಾರಿಯಾಗಿರುತ್ತದೆಂಬ ನಿರೀಕ್ಷೆಯಿದೆ.
ಮಲೇರಿಯಾ ನಿಯಂತ್ರಣಕ್ಕಿರುವ ಇತರೇ ಮಾರ್ಗೋಪಾಯಗಳಲ್ಲಿ ಸಾಮೂಹಿಕ ಔಷಧ ಕೊಡುವಿಕೆ ಮತ್ತು ತಡೆದಿಡುವ ನಿರೋಧಕ ಚಿಕಿತ್ಸೆಯೂ ಸೇರಿದೆ.
ಚಿಕಿತ್ಸೆ[ಬದಲಾಯಿಸಿ]
P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಮಲೇರಿಯಾ ಸೋಂಕಿತರನ್ನು ವೈದ್ಯಕೀಯ ತುರ್ತುಚಿಕಿತ್ಸೆ ನೀಡಲು ಆಸ್ಪತ್ರೆಗೆ ದಾಖಲಿಸಬೇಕಾಗುತ್ತದೆ. P. ವೈವ್ಯಾಕ್ಸ್ , P. ಓವಲೆ ಅಥವಾ P. ಮಲೇರಿಯೆ ಗಳಿಂದ ಸೋಂಕಿತರಾದರೆ ಹೊರರೋಗಿಯ ವಿಭಾಗದಲ್ಲಿಯೇ ಚಿಕಿತ್ಸೆ ನೀಡಬಹುದು. ಮಲೇರಿಯಾ ಚಿಕಿತ್ಸೆಯು ಮಲೇರಿಯಾ ನಿರೋಧಕ ಔಷಧಗಳು ಮತ್ತು ಸಂರಕ್ಷಕ ಕ್ರಮಗಳನ್ನು ಒಳಗೊಂಡಿರುತ್ತದೆ. ಸರಿಯಾದ ರೀತಿಯಲ್ಲಿ ಚಿಕಿತ್ಸೆ ನೀಡಿದರೆ, ಯಾವುದೇ ಸೋಂಕಿತ ವ್ಯಕ್ತಿಯೂ ಸಹ ಮಲೇರಿಯಾದಿಂದ ಸಂಪೂರ್ಣ ಗುಣವಾಗಬಲ್ಲರು. [೭೫]
ಮಲೇರಿಯಾ ನಿರೋಧಕ ಔಷಧಗಳು[ಬದಲಾಯಿಸಿ]
ಮಲೇರಿಯಾ ಚಿಕಿತ್ಸೆಗೆ ಬೇಕಾದಷ್ಟು ಔಷಧ ವರ್ಗಗಳಿವೆ. ಮಲೇರಿಯಾ ನಿರೋಧಕ ಔಷಧಗಳಲ್ಲಿ ಕಡಿಮೆ ದರದಲ್ಲಿ ಲಭ್ಯವಿರುವ ಅತ್ಯಂತ ಪರಿಣಾಮಕಾರಿ ಔಷಧಿಯಾದ ಕ್ಲೋರೊಕ್ವಿನ್ ಅನ್ನು, ಈಗಲೂ ಜಗತ್ತಿನ ಬಹುತೇಕ ಭಾಗಗಳಲ್ಲಿ ಪ್ರಥಮ ಆಯ್ಕೆಯಾಗಿ ಪರಿಗಣಿಸಲಾಗಿದೆ. ಆದರೆ ಇತ್ತೀಚೆಗೆ ಕ್ಲೋರೊಕ್ವಿನ್ ನಿರೋಧಶಕ್ತಿಯುಳ್ಳ ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಏಷ್ಯಾದಿಂದ ಆಫ್ರಿಕಾವರೆಗೂ ಹರಡಿದ್ದು, ವಿಶ್ವದ ಕೆಲವು ಸೋಂಕಿತ ಭಾಗಗಳಲ್ಲಿ ಕಂಡುಬಂದಿರುವ ಅತ್ಯಂತ ಅಪಾಯಕಾರಿಯಾದ ಈ ಪ್ಲಾಸ್ಮೋಡಿಯಂ ತಳಿಗಳು ಔಷಧವನ್ನು ನಿಷ್ಪ್ರಯೋಜಕವನ್ನಾಗಿಸಿವೆ. [೭೬] ಕ್ಲೋರೊಕ್ವಿನ್ ಪರಿಣಾಮಕಾರಿಯಾಗಿದ್ದ ಭಾಗಗಳಲ್ಲಿ ಈಗಲೂ ಕ್ಲೋರೊಕ್ವಿನ್ ಪ್ರಥಮ ಆಯ್ಕೆಯಾಗಿ ಉಳಿದಿದೆ. ಕ್ಲೋರೊಕ್ವಿನ್-ನಿರೋಧಕ ಬೆಳವಣಿಗೆಯಿಂದಾಗಿ ಬೇರೆ ಔಷಧಗಳಾದ ಕ್ವಿನೈನ್ ಮತ್ತು ಅಮೊಡಿಯಕ್ವಿನ್ಗಳ ಬಳಕೆ ಹೆಚ್ಚಿದ್ದು ದುರದೃಷ್ಟಕರ. [೭೭]
ಭಾಗಶಃ ರೋಗ ನಿರೋಧಕಕ್ಕೆ (ರೋಗನಿರೋಧಕ ಚಿಕಿತ್ಸೆ) ಮತ್ತು ಚಿಕಿತ್ಸೆಗೆ ಬಳಸಲಾಗುತ್ತಿದ್ದ ಇನ್ನೂ ಕೆಲವು ಪದಾರ್ಥಗಳು. ಹಲವು ಔಷಧಗಳನ್ನು ಎರಡೂ ಕೆಲಸಗಳಿಗೆ ಬಳಸಬಹುದಾಗಿದ್ದು; ಮಲೇರಿಯಾ ಚಿಕಿತ್ಸೆಗೆ ದೊಡ್ಡ ಪ್ರಮಾಣದಲ್ಲಿ ಬಳಕೆಯಾಗುತ್ತವೆ. ಅವುಗಳ ಜಮಾವಣೆಯು ಮುಖ್ಯವಾಗಿ ನಿರೋಧಶಕ್ತಿಯುಳ್ಳ ಪರಾವಲಂಬಿಗಳ ಮತ್ತು ಔಷಧ ಬಳಕೆಯ ಪ್ರಮಾಣ ಹೆಚ್ಚಿರುವ ಪ್ರದೇಶಗಳನ್ನು ಅವಲಂಬಿಸಿದೆ. currently[update] ಮಲೇರಿಯಾ ನಿರೋಧಕವಾದ ಒಂದು ಔಷಧವಾದ ಬೀಟ ಬ್ಲಾಕರ್ ಪ್ರೊಪ್ರನೋಲಾಲ್ಅನ್ನು ಕಂಡುಹಿಡಿದಿದ್ದು, ಮುಖ್ಯವಾಗಿ ಔಷಧ-ನಿರೋಧಶಕ್ತಿಯುಳ್ಳ ತಳಿಗಳ ವಿರುದ್ಧ ಚಿಕಿತ್ಸೆ ನೀಡಲು ಬಳಸಬಹುದಾಗಿದೆ. ಪ್ಲಾಸ್ಮೋಡಿಯಂಗಳು ಕೆಂಪು ರಕ್ತ ಕಣಗಳಿಗೆ ಪ್ರವೇಶಿಸಿ ರೋಗ ಹರಡುವುದು ಮತ್ತು ಪರಾವಲಂಬಿಗಳ ಬೆಳವಣಿಗೆಗಳನ್ನು ತಡೆಯುವುದನ್ನು ಪ್ರೊಪ್ರನೋಲಾಲ್ ತೋರಿಸಿಕೊಟ್ಟಿದೆ. ಡಿಸೆಂಬರ್ 2006ರಂದು ನಾರ್ಥ್ವೆಸ್ಟ್ರನ್ ವಿಶ್ವವಿದ್ಯಾನಿಲಯ ಸಂಶೋಧಕರು ನಡೆಸಿದ ಅಧ್ಯಯನಗಳ ಪ್ರಕಾರ ಪ್ರೊಪ್ರನೋಲಾಲ್ ಉಪಯೋಗಿಸಿದರೆ P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ವಿರುದ್ಧ ಹೋರಾಡಲು ಸದ್ಯ ಬಳಕೆಯಲ್ಲಿರುವ ಔಷಧಗಳ ಪ್ರಮಾಣವನ್ನು 5- ರಿಂದ 10-ಪಟ್ಟು ಕಡಿಮೆಗೊಳಿಸಬಹುದು ಎಂದು ತಿಳಿಸಿ ಸಂಯೋಜಕ ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆಗಳಲ್ಲಿ ಅದರ ಉಪಯೋಗಗಳನ್ನು ತಿಳಿಸಿದೆ . [೭೮]
ಈಗ ದೊರೆಯುತ್ತಿರುವ ಮಲೇರಿಯಾ ನಿರೋಧಕ ಔಷಧಗಳು: [೭೯]
- ಅರ್ಥೆಮೆತರ್-ಲ್ಯೂಮಿಫೆನ್ಟ್ರಿನ್ (ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆಗೆ ಮಾತ್ರ, ವಾಣಿಜ್ಯೋದ್ದೇಶಿತ ಹೆಸರುಗಳು ಕಾರ್ತೆಮ್ ಮತ್ತು ರಿಯಮೆತ್ )
- ಅರ್ತೆಸುನೇಟ್-ಅಮೊಡಿಯಕ್ವಿನ್ (ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆಗೆ ಮಾತ್ರ)
- ಅರ್ತೆಸುನೇಟ್-ಮೆಲ್ಫ್ಲೊಕ್ವಿನ್ (ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆಗೆ ಮಾತ್ರ)
- ಅರ್ತೆಸುನೇಟ್-ಸಲ್ಫಡಾಕ್ಸಿನ್/ಪೈರಿಮೆಥಮೈನ್ (ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆಗೆ ಮಾತ್ರ)
- ಅಟೊವಕೋನ್-ಪ್ರೊಗ್ವನಿಲ್, ವ್ಯಾಪಾರೋದ್ದೇಶಿತ ಹೆಸರು ಮೆಲರೊನ್ (ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆ ಮತ್ತು ರೋಗನಿರೋಧಕ ಚಿಕಿತ್ಸೆ)
- ಕ್ವಿನೈನ್ (ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆಗೆ ಮಾತ್ರ)
- ಕ್ಲೋರೊಕ್ವಿನ್ (ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆ ಮತ್ತು ರೋಗನಿರೋಧಕ ಚಿಕಿತ್ಸೆ; ಇದರ ಪ್ರಭಾವಗಳು ಕಡಿಮೆಯಾದ್ದರಿಂದ ಉಪಯುಕ್ತತೆ ಕೂಡ ಕಡಿಮೆಯಾಗಿದೆ)
- ಕಟ್ರಿಫಜಿಡ್ (ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆ ಮತ್ತು ರೋಗನಿರೋಧಕ ಚಿಕಿತ್ಸೆ)
- ಡಾಕ್ಸಿಸೈಕ್ಲಿನ್ (ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆ ಮತ್ತು ರೋಗನಿರೋಧಕ ಚಿಕಿತ್ಸೆ)
- ಮೆಲ್ಫ್ಲೊಕ್ವಿನ್, ವ್ಯಾಪಾರೋದ್ಧೇಶಿತ ಹೆಸರು ಲ್ಯಾರಿಯಂ (ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆ ಮತ್ತು ರೋಗನಿರೋಧಕ ಚಿಕಿತ್ಸೆ)
- ಪ್ರೈಮಕ್ವಿನ್ (P. ವೈವ್ಯಾಕ್ಸ್ ಮತ್ತು P. ಓವಲೆ ಗಳ ವಿರುದ್ಧ ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆ ಮಾತ್ರ; ರೋಗನಿರೋಧಕ ಚಿಕಿತ್ಸೆಗಾಗಿ ಅಲ್ಲ)
- ಪ್ರೊಗ್ವನಿಲ್ (ರೋಗನಿರೋಧಕ ಚಿಕಿತ್ಸೆಗೆ ಮಾತ್ರ)
- ಸಲ್ಫಡಾಕ್ಸಿನ್-ಪೈರಿಮೆಥಮೈನ್ (ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆಗೆ; ಸೋಂಕು ಉಲ್ಬಣಿಸಿದ ರಾಷ್ಟ್ರಗಳಲ್ಲಿ ರೋಗನಿರೋಧಕ ಶಕ್ತಿ ಕುಂಟಿತಗೊಂಡ ಗರ್ಭಿಣಿ ಸ್ತ್ರೀಯರಿಗೆ ರೋಗನಿರೋಧಕ ಚಿಕಿತ್ಸೆ "ತಾತ್ಕಾಲಿಕ ನಿಯಂತ್ರಣ ಚಿಕಿತ್ಸೆ" - IPT ನೀಡಲು)
- ಹೈಡ್ರಾಕ್ಸಿಕ್ಲೋರೊಕ್ವಿನ್, ವ್ಯಾಪಾರೋದ್ದೇಶಿತ ಹೆಸರು ಪ್ಲಕ್ವೆನಿಲ್ (ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆ ಮತ್ತು ರೋಗನಿರೋಧಕ ಚಿಕಿತ್ಸೆ)
ಈ ಔಷಧಗಳ ಬೆಳವಣಿಗೆಯು ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಗಳನ್ನು ಪ್ರಯೋಗಶಾಲೆಗಳಲ್ಲಿ ಯಶಸ್ವಿಯಾಗಿ ಬೆಳೆಸಿದ ನಂತರವಷ್ಟೇ ಸಾಧ್ಯವಾಯಿತು. [೮೦] ಈ ಹೊಸ ಔಷಧಗಳು ಸೋಂಕಿತರನ್ನು ಇನ್ ವಿಟ್ರೊ ಪರಿಸರದಲ್ಲಿ ಪರೀಕ್ಷೆ ಮಾಡಲು ಅನುವು ಮಾಡಿಕೊಟ್ಟಿತು.
ಅರ್ಥೆಮಿಸಿಯ ಆನ್ಯುವ ಸಸ್ಯಜನ್ಯ ಅರ್ತೆಮಿಸಿನಿನ್ ಅಥವಾ ಅರೆ ಸಂಶ್ಲೇಷಣ ಪದಾರ್ಥದ ಅಂಶವನ್ನು (ಕ್ವಿನೈನ್ ಸಂಬಂಧಿಯಲ್ಲದ ಯಾವುದೇ ಪದಾರ್ಥ), 90%ಗಿಂತಲೂ ಅಧಿಕ ಫಲವನ್ನು ನೀಡುತ್ತದೆ, ಆದರೆ ಅವುಗಳು ಬೇಡಿಕೆಗೆ ತಕ್ಕಂತೆ ಪೂರೈಕೆಯಾಗುತ್ತಿಲ್ಲ. [೮೧] ರುವಾಂಡಾದಲ್ಲಿ ನಡೆಸಿದ ಒಂದು ಅಧ್ಯಯನದಲ್ಲಿ, ಅಷ್ಟೇನೂ ಉಲ್ಬಣಗೊಳ್ಳದ P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ಮಲೇರಿಯಾ ಸೋಂಕಿತ ಮಕ್ಕಳ ಮೇಲೆ 28ನೇ ಚಿಕಿತ್ಸಾ ಪೂರ್ವ ದಿನದಂದು ಅಮೊಡಿಯಕ್ವಿನ್ಅನ್ನು ಹಾಗೆಯೇ ನೀಡುವುದರ ಬದಲು ಅರ್ತೆಸುನೇಟ್ಅನ್ನು (OR = 0.34) ಮಿಶ್ರಣ ಮಾಡಿ ಚಿಕಿತ್ಸೆಗೆ ಹಾಗೂ ಪರಾವಲಂಬಿಗಳ ನಿವಾರಣೆಗೆ ನೀಡಿದ್ದು ಪರಿಣಾಮಕಾರಿ ಎಂದು ತೋರಿಸಿಕೊಟ್ಟಿದೆ. ಈ ಅಧ್ಯಯನದ ಸಂದರ್ಭದಲ್ಲಿ ವಿರೋಧದ ನಡುವೆಯೂ ಹೆಚ್ಚಿದ ಅಮೊಡಿಯಕ್ವಿನ್ ಬಳಕೆ ಉಲ್ಲೇಖಿಸಲಾಗಿದೆ. [೮೨] 2001ರಿಂದ ವಿಶ್ವ ಆರೋಗ್ಯ ಸಂಸ್ಥೆಯು ಅರ್ತೆಮಿಸಿನಿನ್- ಯುಕ್ತ ಸಂಯೋಜಿತ ವೈದ್ಯಕೀಯ ಚಿಕಿತ್ಸೆಯನ್ನು (ACT) ಹಳೆಯ ಔಷಧಗಳು ವಿಫಲವಾದ ಪ್ರದೇಶಗಳಲ್ಲಿ ಅಷ್ಟೇನೂ ಉಲ್ಬಣಗೊಳ್ಳದ ಮಲೇರಿಯಾ ಸೋಂಕಿತ ಚಿಕಿತ್ಸೆಗಳಲ್ಲಿ ಇದನ್ನು ಮೊದಲ ಹಂತದ ಔಷಧವಾಗಿ ಬಳಕೆ ಮಾಡಬಹುದೆಂದು ಶಿಫಾರಸ್ಸು ಮಾಡಿದೆ. ಇತ್ತೀಚೆಗೆ WHO ಮಲೇರಿಯಾ ಚಿಕಿತ್ಸಾ ನಿಯಮಗಳಲ್ಲಿ ನಾಲ್ಕು ವಿಭಿನ್ನ ACTಗಳನ್ನು ಶಿಫಾರಸ್ಸು ಮಾಡಿದೆ. ಆಫ್ರಿಕಾದ ಹಲವು ದೇಶಗಳೂ ಸೇರಿದಂತೆ ಬಹುತೇಕ ದೇಶಗಳು ಮಲೇರಿಯಾ ಚಿಕಿತ್ಸಾ ನಿಯಮಗಳಲ್ಲಿ ಬದಲಾಣೆ ತಂದಿದ್ದರೂ ದುಬಾರಿ ವೆಚ್ಚದಿಂದಾಗಿ ACT ಅನ್ನು ಕಾರ್ಯಗತಗೊಳಿಸಿಲ್ಲ. ಯಾಕೆಂದರೆ ACTಗಳು ಹಳೆಯ ಔಷಧಗಳಿಗಿಂತ ತುಂಬಾ ದುಬಾರಿಯಾಗಿರುವುದರಿಂದ ಮಲೇರಿಯಾ-ಪೀಡಿತ ರಾಷ್ಟ್ರಗಳಿಗೆ ಅವು ನಿಲುಕುವುದಿಲ್ಲ. ಅರ್ತೆಮಿಸಿನಿನ್ನ ಆಣ್ವಿಕ ಗುರಿಯು ವಿವಾದಾತ್ಮಕವಾಗಿದ್ದರೂ, ಇತ್ತೀಚಿನ ಅಧ್ಯಯನಗಳು ಎಂಡೊಪ್ಲಾಸ್ಮಿಕ್ ರೆಟಿಕ್ಯುಲಮ್ನಲ್ಲಿ ಕಂಡುಬರುವ SERCA ಕ್ಯಾಲ್ಸಿಯಂ ಪಂಪಿನ ಜೊತೆ ಅರ್ತೆಮಿಸಿನಿನ್ ನಿರೋಧಕವು ಸೇರಿಕೊಳ್ಳುವುದು ಎಂದು ಹೇಳಲಾಗಿದೆ. [೮೩] ಮಲೇರಿಯಾ ಪರಾವಲಂಬಿಗಳು ಅರ್ತೆಮಿಸಿನಿನ್ ನಿರೋಧಕವನ್ನು ಬೆಳೆಸಿಕೊಳ್ಳಬಹುದು ಮತ್ತು ಈ ನಿರೋಧಕವು SERCAದ ಪರಿವರ್ತನದಿಂದ ಬೆಳೆಸಿಕೊಳ್ಳಬಹುದು. [೮೪] ಆದರೆ, ಬೇರೆ ಅಧ್ಯಯನಗಳು ಅರ್ತೆಮಿಸಿನಿನ್ ಮತ್ತು ಅದರ ಪ್ರಕಾರಗಳ ಗುರಿಯು ಮೈಟೋಕಾಂಡ್ರಿಯಾ ಎಂದೇ ಹೇಳುತ್ತವೆ. [೮೫]
ಮಾರುಕಟ್ಟೆಯಲ್ಲಿ ಪರಿಣಾಮಕಾರಿಯಾದ ಮಲೇರಿಯಾ ನಿರೋಧಕ ಔಷಧಗಳು ದೊರೆತರೂ, ಅವುಗಳನ್ನು ಸರಿಯಾದ ರೀತಿಯಲ್ಲಿ ಬಳಸಲು ಬರದಿರುವುದು ಹಾಗೂ ತ್ವರಿತವಾಗಿ ದೊರಕದಿರುವುದರಿಂದಾಗಿ ಸೋಂಕಿತ ಪ್ರದೇಶಗಳಲ್ಲಿ ವಾಸಿಸುವ ಜನರಲ್ಲಿ ಮಲೇರಿಯಾ ಕುರಿತ ಆತಂಕ ಇನ್ನೂ ಹೋಗಿಲ್ಲ. ಔಷಧ ಮತ್ತು ಆರೋಗ್ಯ ಸೌಲಭ್ಯಗಳ ಲಭ್ಯತೆ ಹಾಗೂ ದುಬಾರಿ ಔಷಧ ಬೆಲೆಗಳು ಪ್ರಮುಖ ತೊಡಕಾಗಿ ಪರಿಣಮಿಸಿವೆ. ಮೆಡಿಸಿನ್ಸ್ ಸಾನ್ಸ್ ಫ್ರಾಂಟಿಯರ್ಸ್ನ ಸಮೀಕ್ಷೆಯ ಪ್ರಕಾರ ಸೋಂಕು ಪೀಡಿತ ರಾಷ್ಟ್ರಗಳಲ್ಲಿ ಪ್ರತಿ ಮಲೇರಿಯಾ-ಸೋಂಕಿತ ವ್ಯಕ್ತಿಯ ಚಿಕಿತ್ಸೆಗೆ ತಗುಲುವ ವೆಚ್ಚವು 2002ರಲ್ಲಿ ಪ್ರತಿ ಡೋಸ್ಗೆ US$0.25 ರಿಂದ $2.40ನಷ್ಟಿತ್ತು. [೮೬]
ನಕಲಿ ಔಷಧಗಳು[ಬದಲಾಯಿಸಿ]
ಅತ್ಯಾಧುನಿಕ ತಂತ್ರಜ್ಞಾನ ಬಳಸಿ ತಯಾರಿಸಲಾದ ನಕಲಿ ಔಷಧಗಳು ಕಾಂಬೋಡಿಯಾ, [೮೭] ಚೀನಾ, [೮೮] ಇಂಡೊನೇಷ್ಯಾ, ಲಾವೊಸ್, ಥೈಲೆಂಡ್, ವಿಯೆಟ್ನಾಂ ಹಾಗೂ ಏಷ್ಯಾದ ಇನ್ನಿತರ ರಾಷ್ಟ್ರಗಳಲ್ಲಿ ಕಂಡುಬಂದಿದ್ದು ಈ ರಾಷ್ಟ್ರಗಳಲ್ಲಿ ತಡೆಯಬಹುದಾದ ಸಾವಿನ ಸಂಖ್ಯೆಯನ್ನು ಮತ್ತಷ್ಟು ಹೆಚ್ಚಿಸಿವೆ. [೮೯] WHO ಅಧ್ಯಯನಗಳು 40%ರಷ್ಟು ಅರ್ತೆಸುನೇಟ್ ಆಧರಿಸಿದ ಮಲೇರಿಯಾ ಔಷಧಗಳು ನಕಲಿ ಎಂದು ಹೇಳುತ್ತವೆ ಮತ್ತು ಅದನ್ನು ತಡೆಯಲು ಪ್ರಮುಖವಾಗಿ ಗ್ರೇಟರ್ ಮೆಕಾಂಗ್ ಪ್ರದೇಶದಲ್ಲಿ ತ್ವರಿತ ಗತಿಯಲ್ಲಿ ನಕಲಿ ಔಷಧಗಳ ಬಗ್ಗೆ ಮಾಹಿತಿ ಸಂಗ್ರಹಿಸಲು ಜಾಗೃತ ದಳವನ್ನು ನಿರ್ಮಿಸಲಾಗಿದ್ದು ನಂತರ ಅವು ಸಂಬಂಧಪಟ್ಟ ಸದಸ್ಯ ರಾಷ್ಟ್ರಗಳಿಗೆ ಮಾಹಿತಿ ನೀಡುವಂತೆ ವ್ಯವಸ್ಥೆ ಮಾಡಲಾಗಿದೆ. [೯೦] ವೈದ್ಯರಿಗಾಗಲಿ ಅಥವಾ ಸ್ಥಳೀಯ ಜನರಿಗಾಗಲಿ ಪ್ರಯೋಗ ಶಾಲೆಯ ನೆರವಿಲ್ಲದೆ ನಕಲಿ ಔಷಧಗಳನ್ನು ಗುರುತಿಸಲು ಯಾವುದೇ ಸ್ಪಷ್ಟವಾದ ದಾರಿಯಿಲ್ಲ. ಕಂಪನಿಗಳು ನಕಲಿ ಔಷಧಗಳ ವಿರುದ್ಧ ಹೋರಾಡುವ ಸಲುವಾಗಿ ಮೂಲದಿಂದ ವಿತರಣೆಯವರೆಗೂ ಹೊಸ ತಂತ್ರಜ್ಞಾನಗಳನ್ನು ಬಳಸಿಕೊಂಡು ರಕ್ಷಣೆ ನೀಡುವಲ್ಲಿ ಎಲ್ಲ ನಿಟ್ಟಿನ ಪ್ರಯತ್ನಗಳನ್ನೂ ಕೈಗೊಂಡಿವೆ.
50,000 ವರ್ಷಗಳಿಗೂ ಹೆಚ್ಚು ಕಾಲ ಮಾನವರನ್ನು ಸೋಂಕಿಗೀಡು ಮಾಡಿದ್ದು ಇತಿಹಾಸದುದ್ದಕ್ಕೂ ಮಲೇರಿಯಾ ಪ್ರೋಟೊಸೋವ ತಳಿಗಳನ್ನು ಮಾನವರ ರೋಗಕಾರಕ ಜೀವಿಗಳೆಂದೇ ಗುರುತಿಸಲಾಗಿದೆ. [೯೧] ಮಲೇರಿಯಾ ಪರಾವಲಂಬಿಗಳ ಹತ್ತಿರದ ಸಂಬಂಧಿಗಳು ಚಿಂಪಾಂಜಿಗಳಲ್ಲಿ ಕಂಡುಬರುತ್ತವೆ. [೯೨] ಪದೇ ಪದೆ ಬರುತ್ತಿದ್ದ ವಿಲಕ್ಷಣ ಮಲೇರಿಯಾ ಜ್ವರಗಳನ್ನು ಇತಿಹಾಸದಲ್ಲಿ ದಾಖಲಿಸಲಾಗಿದ್ದು, 2700 BCಯಲ್ಲಿ ಚೀನಾದಲ್ಲಿ ಶುರುವಾಗಿದೆ ಎಂದು ನಂಬಲಾಗಿದೆ. [೯೩] ಮಲೇರಿಯಾ ಪದದ ಮೂಲ ಮಧ್ಯಕಾಲೀನ ಇಟಲಿಯ: ಮಾಲ ಅರಿಯಾ — "ಕೆಟ್ಟ ಗಾಳಿ" ಎಂದೂ; ಮತ್ತು ಆಗಿನ ಕಾಲದಲ್ಲಿ ರೋಗವನ್ನು ಕೆಸರು ಮತ್ತು ಜೌಗು ಭೂಮಿಯ ಜೊತೆಗೆ ಸಂಬಂಧಿಸಿದ್ದರ ಪರಿಣಾಮವಾಗಿ ಅಗುಯೆ ಅಥವಾ ಜೌಗು ಜ್ವರ ಎಂದು ಕರೆಯುತ್ತಿದ್ದರು. [೯೪] ಒಂದು ಕಾಲದಲ್ಲಿ ಮಲೇರಿಯಾವು ಯುರೋಪ್ ಮತ್ತು ಉತ್ತರ ಅಮೆರಿಕದ ಬಹುತೇಕ ಭಾಗಗಳಲ್ಲಿ ಸಾಮಾನ್ಯವಾಗಿತ್ತು,[೯೫] ಆದರೆ ಈಗ ಕೆಲವು ಘಟನೆಗಳನ್ನು ಹೊರತುಪಡಿಸಿದರೆ ಸ್ಥಳೀಯ ರೋಗವಾಗಿ ಉಳಿದಿಲ್ಲ.
ಮಲೇರಿಯಾ ಮೇಲೆ ನಡೆಸಿದ ವೈಜ್ಞಾನಿಕ ಅಧ್ಯಯನಗಳು 1880ರಲ್ಲಿ ಪ್ರಥಮ ಬಾರಿಗೆ ಫಲ ನೀಡಿತು, ಚಾರ್ಲ್ಸ್ ಲ್ಯೂಯಿಸ್ ಅಲ್ಫನ್ಸೊ ಲವೆರನ್ ಎಂಬ ಫ್ರೆಂಚ್ ಸೇನಾ ವೈದ್ಯರು ಅಲ್ಜೀರಿಯಾದ ಕಾನ್ಸ್ಟಾನ್ಟೈನ್ ಸೇನಾ ಅಸ್ಪತ್ರೆಯಲ್ಲಿ ಮಲೇರಿಯಾ ಪೀಡಿತರಿಗೆ ಚಿಕಿತ್ಸೆ ನೀಡುತಿದ್ಧ ಸಂದರ್ಭದಲ್ಲಿ ಪ್ರಥಮ ಬಾರಿಗೆ ಮಲೇರಿಯಾ ಪೀಡಿತರ ಕೆಂಪು ರಕ್ತ ಕಣಗಳಲ್ಲಿ ಪರಾವಲಂಬಿಗಳನ್ನು ಗುರುತಿಸಿದರು. ಆದ್ಧರಿಂದ ಅವರು, ಮಲೇರಿಯಾವು ಪ್ರೋಟೊಸೋವಗಳಿಂದ ಹರಡುವುದು ಎಂದು ಪ್ರತಿಪಾದಿಸಿ ಪ್ರೋಟೊಸೋವಗಳೇ ರೋಗದ ಮೂಲವೆಂದು ತೀರ್ಮಾನಿಸಲಾಯಿತು.[೯೬] ಇದಕ್ಕೆ ಸಂಬಂಧಪಟ್ಟಂತೆ ನಂತರದ ಸಂಶೋಧನೆಗಳಿಗಾಗಿ, 1907ರಲ್ಲಿ ಅವರಿಗೆ ಶರೀರ ವಿಜ್ಞಾನ ಅಥವಾ ಔಷಧೀಯ ವಿಜ್ಞಾನದ ನೊಬೆಲ್ ಪ್ರಶಸ್ತಿ ನೀಡಲಾಯಿತು. ಪ್ರೋಟೊಸೋವಗಳನ್ನು ಇಟಲಿಯ ವಿಜ್ಞಾನಿಗಳಾದ ಎಟ್ಟಾರೆ ಮಾರ್ಷಿಯಾಫವ ಮತ್ತು ಏಂಜಲಿಯೊ ಸೆಲ್ಲಿಯವರು ಪ್ಲಾಸ್ಮೋಡಿಯಂ ಎಂದು ಕರೆದರು. [೯೭] ವರ್ಷದ ನಂತರ, ಕ್ಯೂಬಾದ ಹವಾನಾದಲ್ಲಿ ಕಾಮಾಲೆ ಪೀಡಿತರಿಗೆ ಚಿಕಿತ್ಸೆ ನೀಡುತ್ತಿದ್ದ ವೈದ್ಯಾದ ಕಾರ್ಲೋಸ್ ಫಿನ್ಲೆಯವರು ಸೊಳ್ಳೆಗಳು ಮಾನವನಿಗೆ ರೋಗ ಹರಡುತ್ತವೆ ಎಂದು ಸಾಬೀತುಪಡಿಸಿದರು. [೯೮]ಪೂರ್ವ ನಿಯೋಜಿತ ಸಲಹೆಗಳನ್ನನುಸರಿಸಿ ಜೊಸೀಹ C. ನಾಟ್ರವರು ಅದರ ಮೇಲೆ ಕೆಲಸ ಮಾಡಿದರೆ,[೯೯] ಪ್ಯಾಟ್ರಿಕ್ ಮ್ಯಾನ್ಸನ್ರವರು ಫಿಲೇರಿಯಾಸಿಸ್ನ ಹರಡುವಿಕೆಯ ಬಗ್ಗೆ ಕೆಲಸವನ್ನು ಮಾಡಿದರು. [೧೦೦]
ಇದೆಲ್ಲದರ ನಡುವೆ, ಕೊಲ್ಕತ್ತಾದ ಪ್ರೆಸಿಡೆನ್ಸಿ ಜನರಲ್ ಹಾಸ್ಪಿಟಲ್ನಲ್ಲಿ ಕಾರ್ಯನಿರ್ವಹಿಸುತ್ತಿದ್ದ ಬ್ರಿಟನ್ನ ಸರ್ ರೊನಾಲ್ಡ್ ರಾಸ್ರವರು 1898ರಲ್ಲಿ ಮಲೇರಿಯಾವು ಸೊಳ್ಳೆಗಳಿಂದ ಹರಡುವುದು ಎಂದು ಸಾಧಿಸಿ ತೋರಿಸಿದರು. ಅವರು ಸೊಳ್ಳೆಯ ಕೆಲವು ತಳಿಗಳಿಂದ ಪಕ್ಷಿಗಳಿಗೆ ಮಲೇರಿಯಾ ಹರಡುವುದನ್ನು ಹಾಗೂ ಸೋಂಕಿತ ಪಕ್ಷಿಗಳಿಂದ ಆಹಾರ ಪಡೆದ ನಂತರ ಮಲೇರಿಯಾ ಪರಾವಲಂಬಿಗಳನ್ನು ಸೊಳ್ಳೆಗಳ ಲಾಲಾರಸ ಗ್ರಂಥಿಯಿಂದ ಬೇರ್ಪಡಿಸುವುದನ್ನು ತೋರಿಸಿಕೊಟ್ಟರು. [೧೦೧] ಈ ಸಂಶೋಧನೆಗಾಗಿ ರಾಸ್ರವರಿಗೆ 1902ರಲ್ಲಿ ಔಷಧೀಯ ಕ್ಷೇತ್ರದಲ್ಲಿ ನೊಬೆಲ್ ಪ್ರಶಸ್ತಿ ಕೊಡಮಾಡಲಾಯಿತು.ಭಾರತೀಯ ವೈದ್ಯಕೀಯ ಸೇವೆಗೆ ರಾಜೀನಾಮೆ ಸಲ್ಲಿಸಿದ ನಂತರ ರಾಸ್ರವರು ಹೊಸದಾಗಿ ಸ್ಥಾಪನೆಗೊಂಡ ಲಿವರ್ಪೂಲ್ ಸ್ಕೂಲ್ ಆಫ್ ಟ್ರಾಪಿಕಲ್ ಮೆಡಿಸಿನ್ನಲ್ಲಿ ಕೆಲಸ ನಿರ್ವಹಿಸಿದರು ಮತ್ತು ಈಜಿಪ್ಟ್, ಪನಾಮ, ಗ್ರೀಸ್ ಹಾಗೂ ಮಾರಿಷಸ್ಗಳಲ್ಲಿನ ಮಲೇರಿಯಾ ನಿಯಂತ್ರಣ ಕಾರ್ಯಗಳಲ್ಲಿ ನಿರ್ದೇಶನ ಮಾಡತೊಡಗಿದರು. [೧೦೨]ಫಿನ್ಲಿ ಮತ್ತು ರಾಸ್ರವರ ಈ ಸಂಶೋಧನೆಯು 1900ರಲ್ಲಿ ವಾಲ್ಟರ್ ರೀಡ್ ನೇತೃತ್ವದ ವೈದ್ಯಕೀಯ ಮಂಡಳಿಯಿಂದ ದೃಡೀಕರಿಸಲ್ಪಟ್ಟಿತು ಮತ್ತು ಅದರ ಶಿಫಾರಸ್ಸುಗಳಂತೆ ವಿಲಿಯಂ C. ಗೊರ್ಗಸ್ರವರು ಪನಾಮ ಕಾಲುವೆಯ ನಿರ್ಮಾಣ ಸಂದರ್ಭದಲ್ಲಿ ಆರೋಗ್ಯ ಕ್ರಮಗಳನ್ನು ಕಾರ್ಯಗತಗೊಳಿಸಿದರು. ಈ ಸಾರ್ವಜನಿಕ ಆರೋಗ್ಯ ಕಾರ್ಯಕ್ರಮವು ಸಾವಿರಾರು ಕಾರ್ಮಿಕರ ಜೀವವನ್ನುಳಿಸಿತು ಮತ್ತು ರೋಗದ ವಿರುದ್ಧ ಸಾರ್ವಜನಿಕ ಆರೋಗ್ಯ ಸುಧಾರಣಾ ಕ್ರಮಗಳನ್ನು ಕೈಗೊಳ್ಳುವಲ್ಲಿ ಸಹಕಾರಿಯಾಯಿತು.
ಮಲೇರಿಯಾಕ್ಕೆ ಪ್ರಥಮ ಪರಿಣಾಮಕಾರಿ ಚಿಕಿತ್ಸೆಯು ಕ್ವಿನೈನ್ ಅಂಶವುಳ್ಳ ಸಿಂಕೋನ ಮರದ ತೊಗಟೆಗಳಿಂದ ನೀಡಲಾಯಿತು. ಈ ಮರಗಳು ಮುಖ್ಯವಾಗಿ ಪೆರುವಿನ ಆಂಡಿಸ್ ತಪ್ಪಲುಗಳಲ್ಲಿ ಬೆಳೆಯುತ್ತವೆ. ಈ ಮರದಿಂದ ಮಾಡಲ್ಪಟ್ಟ ರಸೌಷಧವನ್ನು ಪೆರುವಿನ ಮೂಲನಿವಾಸಿಗಳು ಮಲೇರಿಯಾ ನಿಯಂತ್ರಣಕ್ಕೆ ಬಳಸುತ್ತಿದ್ದರು ಮತ್ತು ಈ ಪದ್ಧತಿಯನ್ನು ಯುರೋಪ್ಗೆ 1640ರಲ್ಲಿ ಜೆಸ್ಯುಟ್ ಗಳು ಪರಿಚಯಿಸಿದಾಗ ಅದು ನಿರೀಕ್ಷೆಗೂ ಮೀರಿ ಯಶಸ್ಸು ಕಂಡಿತು. [೧೦೩] ಆದರೆ 1820ರ ನಂತರವಷ್ಟೇ ಫ್ರೆಂಚ್ ಕೆಮಿಸ್ಟ್ಗಳಾದ ಪಿಎರೆ ಜೋಸೆಫ್ ಪೆಲ್ಲೆಟಿಯೆರ್ ಮತ್ತು ಜೋಸೆಫ್ ಬೇಯ್ನಮೆ ಕವಂಟೋರವರು ಅದನ್ನು ತೊಗಟೆಯಿಂದ ಬೇರ್ಪಡಿಸಿ ಕ್ವಿನೈನ್ ಎಂದು ಹೆಸರಿಸಿದರು. [೧೦೪]
ಇಪ್ಪತ್ತನೇ ಶತಮಾನದ ಪೂರ್ವಭಾಗದಲ್ಲಿ, ಪ್ರತಿಜೀವಕಗಳನ್ನು ಕಂಡುಹಿಡಿಯುವುದಕ್ಕಿಂತ ಮುಂಚೆ ಸಿಫಿಲಿಸ್ ರೋಗಕ್ಕೆ ತುತ್ತಾದ ರೋಗಿಗಳು ಅಸಹಜವೆಂಬಂತೆ ಮಲೇರಿಯಾ ರೋಗಕ್ಕೂ ತುತ್ತಾಗಿ ಜ್ವರದಿಂದ ನರಳುತ್ತಿದ್ದರು ಎಂದು ಜ್ಯೂಲಿಯಸ್ ವ್ಯಾಂಜೆರ್ ಜಾರೆಗ್ಗ್ ರವರು ತಿಳಿಸಿದ್ದಾರೆ. ಕ್ವಿನೈನ್ ಬಳಸಿ ಮಲೇರಿಯಾ ಮತ್ತು ಸಿಫಿಲಿಸ್ ರೋಗಗಳ ಲಕ್ಷಣವಾದ ಜ್ವರವನ್ನು ಶಮನಗೊಳಿಸಲಾಯಿತು. ಆದರೂ ಕೆಲವು ರೋಗಿಗಳು ಮರಣವನ್ನಪ್ಪಿದರು, ಆದರೆ ಇದು ಸಿಫಿಲಿಸ್ನಿಂದ ಉಂಟಾದ ಸಾವು ಎಂದು ಹೇಳಬಹುದಾಗಿದೆ. [೧೦೫]
ರಕ್ತದ ಮತ್ತು ಸೊಳ್ಳೆಗಳಲ್ಲಿ ಮಲೇರಿಯಾ ಜೀವನ ಚಕ್ರಗಳನ್ನು 19ನೇ ಹಾಗೂ 20ನೇ ಶತಮಾನದ ಆದಿಯಲ್ಲಿಯೇ ಕಂಡುಹಿಡಿಯಲಾಗಿದ್ದರೂ ಯಕೃತ್ತಿನಲ್ಲಿ ಅಡಗಿದ್ದ ಪರಾವಲಂಬಿಗಳ ಜೀವನ ಚಕ್ರವನ್ನು 1980ರಲ್ಲಿ ಕಂಡುಹಿಡಿಯಲಾಯಿತು. [೧೦೬][೧೦೭]ಯಕೃತ್ತಿನಲ್ಲಿ ಅಡಗಿದ್ದ ಪರಾವಲಂಬಿಗಳನ್ನು ಗುರುತಿಸಿದ ಸಂಶೋಧನೆಯು, ಜನರು ಮಲೇರಿಯಾದಿಂದ ಗುಣಮುಖರಾದ ವರ್ಷಗಳ ನಂತರವೂ ಸಹ ರಕ್ತದ ಹರಿವಿನಲ್ಲಿ ಈ ಪರಾವಲಂಬಿಗಳು ಹೇಗೆ ಪತ್ತೆಯಾಗುತ್ತವೆ ಎಂದು ವಿವರಿಸಲು ಸಾಧ್ಯವಾಯಿತು.
ಮಾನವನ ವಂಶಾವಾಹಿಗಳ ಮೇಲೆ ಮಲೇರಿಯಾ ವಿಕಾಸದ ಒತ್ತಡ[ಬದಲಾಯಿಸಿ]
ಇತ್ತೀಚಿಗೆ ತಿಳಿದುಬಂದಂತೆ ಇತಿಹಾಸಗಳಲ್ಲಿ ಮಲೇರಿಯಾವು, ಹೆಚ್ಚಿನ ಮಟ್ಟದಲ್ಲಿ ನಿರ್ದಿಷ್ಟವಾದ ಒತ್ತಡವನ್ನು ಮಾನವನ ಜಿನೋಮ್(ಪ್ರಭೇಧ)ಗಳ ಮೇಲೆ ಹಾಕಬಲ್ಲದು ಎಂಬುದನ್ನು ತಿಳಿಸಿಕೊಟ್ಟಿದೆ. [೧೦೮]ಮಲೇರಿಯಾಕ್ಕೆ ಸೋಂಕನ್ನುಂಟುಮಾಡುವ P. ಫಾಲ್ಸಿಪ್ಯಾರಮ್ ತಳಿಗಳಿಂದ ಉಂಟಾದ ಅಸಂಖ್ಯಾತ ಸಾವುಗಳು ಮತ್ತು ರೋಗದ ಹರಡುವಿಕೆಯೇ ಇದಕ್ಕೆ ಕಾರಣವೆಂದು ಹೇಳಲಾಗಿದೆ.
ಸಿಕಲ್ ಸೆಲ್ ರೋಗ[ಬದಲಾಯಿಸಿ]
|
|
This article possibly contains original research. (April 2009) |
| ಈ ಲೇಖನದಿಂದ ಬೇರೆ ಯಾವುದೇ ಲೇಖನಕ್ಕೆ ಬಾಹ್ಯ ಸಂಪರ್ಕ ಹೊಂದಿಲ್ಲ. (April 2009) |
ಎಷ್ಟೋ ಅಧ್ಯಯನಗಳು, ಮಲೇರಿಯಾ ಪರಾವಲಂಬಿಗಳು ಮಾನವ ಪ್ರಭೇದದ ಮೇಲೆ ಸಿಕಲ್ ಸೆಲ್ ರೋಗದಂತಹ ರಕ್ತದ ವಂಶಾವಾಹಿ ರೋಗಕ್ಕೆ ಮೂಲ ಕಾರಣವಾಗಿದೆ ಎಂದು ತಿಳಿಸುತ್ತವೆ. ಸಿಕಲ್ ಸೆಲ್ ಚಿಹ್ನೆಗಳು ರೋಗವನ್ನುಂಟು ಮಾಡುತ್ತದೆ, ಆದರೆ ಅವುಗಳು ಅತ್ಯಲ್ಪ ಪ್ರಮಾಣದಲ್ಲಿ ಸಿಕೆಲ್ ಸೆಲ್ನ ಪ್ರಭಾವಕ್ಕೊಳಪಡುವುದರಿಂದ ಮಲೇರಿಯಾ ವಿರುದ್ಧ ಸೂಕ್ತ ರೀತಿಯ ರಕ್ಷಣೆ ದೊರಕುತ್ತದೆ.
ಸಿಕೆಲ್ ಸೆಲ್ ರೋಗದಲ್ಲಿ HBB ವಂಶಾವಾಹಿಯ ಹಠಾತ್ ಬದಲಾವಣೆಗೊಂಡು, ಹಿಮೊಗ್ಲೋಬಿನ್ನ ಬೀಟ ಗ್ಲೋಬಿನ್ ಕಿರು ಘಟಕವನ್ನು ಎನ್ಕೋಡ್ ಮಾಡುತ್ತದೆ. ಸಾಮಾನ್ಯ ಅಲೀಲ್ಗಳು ಗ್ಲುಟಮೇಟ್ಅನ್ನು ಬೀಟ ಗ್ಲೋಬಿನ್ ಪ್ರೋಟೀನ್ನ ಆರನೇ ಸ್ತಾನದಲ್ಲಿ ಎನ್ಕೋಡ್ ಮಾಡಿದರೆ ಸಿಕೆಸಲ್ ಸೆಲ್ ಅಲೀಲ್ಗಳು ವೇಲಿನ್ಅನ್ನು ಎನ್ಕೋಡ್ ಮಾಡುತ್ತವೆ. ಈ ರೀತಿಯ ಹೈಡ್ರೋಫಿಲಿಕ್ನಿಂದ ಹೈಡ್ರೋಫೋಬಿಕ್ ಆಗುವ ಅಮೈನೊ ಆಸಿಡ್ಗಳ ಬದಲಾವಣೆಗಳು ಹಿಮೊಗ್ಲೋಬಿನ್ ಆಣ್ವಿಕಗಳ ನಡುವಣ ಕೂಡುವಿಕೆಯನ್ನು ಉತ್ತೇಜಿಸುತ್ತವೆ, ಇದರಿಂದಾಗಿ ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಹಿಮೊಗ್ಲೋಬಿನ್ ಅಂಶವು ಪಾಲಿಮರೀಕರಣಗೊಂಡು ಕುಡುಗೋಲಿನ ಆಕಾರ ತಳೆಯುತ್ತದೆ. ಈ ರೀತಿ ವಿರೂಪಗೊಂಡ ಜೀವಕೋಶಗಳು ರಕ್ತದಿಂದ ಬೇರ್ಪಟ್ಟು ಮುಖ್ಯವಾಗಿ ನಾಶಗೊಂಡು ಗುಲ್ಮದಲ್ಲಿ ಪುನರುತ್ಪತ್ತಿಯಾಗುತ್ತವೆ.
ಮಲೇರಿಯಾ ಪರಾವಲಂಬಿಯು ತನ್ನ ಜೀವನ ಚಕ್ರದ ಮೀರೊಜೊವಾಯಿಟ್ ಹಂತದಲ್ಲಿ ಕೆಂಪು ರಕ್ತ ಜೀವಕೋಶಗಳಲ್ಲಿ ವಾಸಿಸುತ್ತವೆ, ಮತ್ತು ಅವುಗಳ ಚಯಾಪಚಯ ಕ್ರಿಯೆಯು ಕೆಂಪು ರಕ್ತ ಜೀವಕೋಶಗಳ ಒಳಗಿನ ಸಂಪೂರ್ಣ ರಾಸಾಯನಿಕ ಕ್ರಮಗಳನ್ನೇ ಬದಲಾಯಿಸುತ್ತದೆ. ಸೋಂಕಿತ ಜೀವಕೋಶಗಳು ಪರಾವಲಂಬಿಗಳ ವೃದ್ಧಿಯಾಗುವವರೆಗೂ ಬದುಕಿರುತ್ತವೆ, ಆದರೆ ಕೆಂಪು ರಕ್ತ ಜೀವಕೋಶಗಳಲ್ಲಿ ಕುಡುಗೋಲಿನಾಕೃತಿಯ ಮತ್ತು ಸಾಮಾನ್ಯ ಹಿಮೊಗ್ಲೋಬಿನ್ನ ಮಿಶ್ರಣವೇನಾದರೂ ಇದ್ದರೆ ಪರಾವಲಂಬಿಗಳ ಕುಡಿಗಳು ಹೊರಬರುವಷ್ಟರಲ್ಲಿ ಉಳಿದ ಸಾಮಾನ್ಯ ಹಿಮೊಗ್ಲೋಬಿನ್ಗಳೂ ವಿರೂಪ ಹೊಂದಿ ನಾಶವಾಗುತ್ತವೆ. ಈ ರೀತಿಯಲ್ಲಿ ಪ್ರತಿಯೊಂದು ಹೆಟಿರೊಜೈಗಸ್ಗಳೂ ಹಠಾತ್ ಬದಲಾವಣೆಗೊಂಡು ಅಲೀಲ್ಗಳಾಗುತ್ತವೆ ಅಂದರೆ ಕುಡುಗೋಲಿನಾಕೃತಿಯನ್ನು ತಳೆಯುತ್ತವೆ, ಈ ಹಂತಗಳಲ್ಲಿ ಕಡಿಮೆಯಾದ ಮತ್ತು ಸಾಮಾನ್ಯವಾಗಿ ಅಷ್ಟೇನೂ ಪ್ರಮುಖವಲ್ಲದ ಅನಿಮಿಯಾ ಬಂದರೂ ಮಲೇರಿಯಾ ಬರುವ ಸಾಧ್ಯತೆಗಳು ತುಂಬಾ ಕಡಿಮೆ ಇದ್ದು, ಇದು ಹೆಟಿರೊಜೈಗೋಟ್ ಉಪಯುಕ್ತತೆಯ ಸಾಮಾನ್ಯ ಉದಾಹರಣೆಯಾಗಿದೆ.
ಕೆಲವರಲ್ಲಿ ಹೊಮೊಜೈಗಸ್ ಪೂರ್ಣ ಪ್ರಮಾಣದಲ್ಲಿ ಹಠಾತ್ ಬದಲಾವಣೆಗೊಂಡು ಸಿಕಲ್ ಸೆಲ್ ರೋಗಕ್ಕೆ ತುತ್ತಾಗುತ್ತಾರೆ, ಮತ್ತು ಅಂತಹವರು ಸಾಂಪ್ರದಾಯಿಕ ಸಮುದಾಯಗಳಲ್ಲಿ ಪ್ರೌಢಾವಸ್ಥೆಯಿಂದ ಹೆಚ್ಚುಕಾಲ ಉಳಿಯುವುದಿಲ್ಲ.ಮಲೇರಿಯಾ ಸ್ಥಳೀಯ ರೋಗವಾಗಿರುವೆಡೆಗಳಲ್ಲಿಯೂ ಕೇವಲ 10%ನಷ್ಟು ಪ್ರಮಾಣದ ಜನರು ಮಾತ್ರ ಸಿಕಲ್ ಸೆಲ್ ರೋಗದ ವಂಶಾವಾಹಿಗಳನ್ನು ಹೊಂದಿರುತ್ತಾರೆ. ಕುಡುಗೋಲಿನಾಕೃತಿಯ ಹಿಮೋಗ್ಲೋಬಿನ್ಗಳಲ್ಲಿನ ನಾಲ್ಕು ಹ್ಯಾಪ್ಲೊಟೈಪ್ಗಳ ಹಠಾತ್ ಬದಲಾವಣೆಗಳು ಮಲೇರಿಯಾ ಪೀಡಿತ ಪ್ರದೇಶಗಳಲ್ಲಿ ಕನಿಷ್ಟಪಕ್ಷ ನಾಲ್ಕು ಬಾರಿಯಾದರೂ ಸ್ವತಂತ್ರ್ಯವಾಗಿ ಬಂದಿದ್ದು, ವಿಕಾಸ ಹಂತದಲ್ಲಿನ ಇದರ ಪ್ರಯೋಜನವನ್ನು ನಿರೂಪಿಸಲಾಗಿದೆ. ಹಿಮೊಗ್ಲೋಬಿನ್ ಉತ್ಪತ್ತಿ ಮಾಡುವೆಡೆಯಲ್ಲಿ ಇನ್ನೂ ಕೆಲವು ಹಠಾತ್ ಬದಲಾವಣೆಗೊಂಡ HBB ವಂಶಾವಾಹಿಗಳಿದ್ದು ಮಲೇರಿಯಾ ಸೋಂಕಿಗೆ ಅದೇ ರೀತಿಯ ಪ್ರತಿರೋಧ ಶಕ್ತಿಯನ್ನು ನೀಡುವಲ್ಲಿ ಶಕ್ತವಾಗಿವೆ. ಈ ಹಠಾತ್ ಬದಲಾವಣೆಗಳು ಆಗ್ನೇಯ ಏಷ್ಯಾ ಮತ್ತು ಪಶ್ಚಿಮ ಆಫ್ರಿಕಾಗಳಲ್ಲಿ ಅನುಕ್ರಮವಾಗಿ ಕಂಡುಬರುವ HbE ಮತ್ತು HbC ಹಿಮೊಗ್ಲೋಬಿನ್ ವಿಧಗಳನ್ನು ಉತ್ಪತ್ತಿ ಮಾಡುತ್ತವೆ.
ಥಲಸ್ಸೀಮಿಯಾ[ಬದಲಾಯಿಸಿ]
ಮಾನವ ಪ್ರಭೇದದಲ್ಲಿ ಕಂಡುಬರುವ ಮತ್ತೊಂದು ಚಿರಪರಿಚಿತ, ಮಲೇರಿಯಾದೊಂದಿಗೆ ಬೆಸೆದುಕೊಂಡಿರುವ ಹಠಾತ್ ಬದಲಾವಣೆಗಳು ಎಂದರೆ ರಕ್ತ ಸಂಬಂಧಿ ಖಾಯಿಲೆಯಾದ ಥಲಸ್ಸೀಮಿಯಾ. ಪಪುವಾ ನ್ಯೂಗಿನಿ ಮತ್ತು ಸರ್ದಿನಿಯದಲ್ಲಿನ ಅಧ್ಯಯನಗಳಂತೆ, β-ಥಲಸ್ಸೀಮಿಯಾ ವಂಶಾವಾಹಿಗಳ ಪ್ರಮಾಣವು ನಿರ್ದಿಷ್ಟ ಪ್ರದೇಶದಲ್ಲಿರುವ ಜನರಲ್ಲಿ ಕಂಡುಬರುವ ಮಲೇರಿಯಾಗೆ ಹೊಂದಿಕೆಯಾಗುತ್ತವೆ. ಲೈಬೀರಿಯದಲ್ಲಿ 500ರಕ್ಕೂ ಹೆಚ್ಚು ಮಕ್ಕಳ ಮೇಲೆ ನಡೆಸಿದ ಅಧ್ಯಯನವು β-ಥೆಲಾಸ್ಮಿಯಾ ಹೊಂದಿರುವವರಿಗೆ ತೀವ್ರ ತರದ ಮಲೇರಿಯಾ ಬರುವ ಸಾಧ್ಯತೆ ಕೇವಲ 50%ನಷ್ಟು ಮಾತ್ರ ಎಂದು ಹೇಳುತ್ತದೆ. ಅದೇ ರೀತಿಯ ಅಧ್ಯಯನಗಳು ವಂಶಾವಾಹಿಗಳ ಪ್ರಮಾಣವು α+ ರೀತಿಯ α-ಥೆಲಾಸ್ಮಿಯಾ ಮಲೇರಿಯಾ ಸ್ಥಳಿಕ ರೋಗಕ್ಕೂ ಇರುವ ಹೋಲಿಕೆಯನ್ನು ತಿಳಿಸುತ್ತವೆ. ಸಂಭಾವ್ಯವಾಗಿ ಮಾನವನ ವಿಕಾಸದ ಸಮಯದಲ್ಲಿ ಈ ವಂಶಾವಾಹಿಗಳನ್ನೂ ಆಯ್ಕೆ ಮಾಡಿಕೊಳ್ಳಲಾಗಿದೆ.
ಡಫ್ಫಿ ಪ್ರತಿಜನಕಗಳು[ಬದಲಾಯಿಸಿ]
ಡಫ್ಫಿ ಪ್ರತಿಜನಕಗಳು ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಜೊತೆ ಬೆರೆಯುವಂತಹ ಪ್ರತಿಜನಕಗಳಾಗಿದ್ದು ಮತ್ತು ದೇಹದ ಇತರ ಜೀವಕೋಶಗಳ ಮೇಲೆ ಕೀಮೊಕೈನ್ ಗ್ರಾಹಿಗಳಂತೆ ವರ್ತಿಸುತ್ತವೆ. ಡಫ್ಫಿ ಪ್ರತಿಜನಕಗಳ ರಕ್ತ ಕಣಗಳೊಂದಿಗಿನ ಬೆರೆಯುವಿಕೆಯು Fy ವಂಶಾವಾಹಿಗಳಿಂದ (Fya, Fyb, Fyc ಇನ್ನಿತರೆ.) ಪರಿವರ್ತನೆಗೊಳ್ಳುತ್ತವೆ. ಪ್ಲಾಸ್ಮೋಡಿಯಂ ವೈವ್ಯಾಕ್ಸ್ ಮಲೇರಿಯಾವು ರಕ್ತದ ಜೀವಕೋಶಗಳಿಗೆ ಪ್ರವೇಶಿಸುವುದಕ್ಕೆ ಡಫ್ಫಿ ಪ್ರತಿಜನಕಗಳನ್ನು ಬಳಸಿಕೊಳ್ಳುತ್ತವೆ. ಆದರೆ ಡಫ್ಫಿ ಪ್ರತಿಜನಕಗಳು ಕೆಂಪು ರಕ್ತ ಕಣಗಳ ಜೊತೆ ಬೆರೆಯದಂತೆ ಮಾಡಬಹುದಾಗಿದೆ (Fy-/Fy-). ಈ ಜೀನೋಟೈಪ್ಗಳು ಸಂಪೂರ್ಣವಾಗಿ P. ವೈವ್ಯಾಕ್ಸ್ ಸೋಂಕು ನಿರೋಧಕವಾಗಿದೆ. ಈ ಜೀನೋಟೈಪ್ಗಳು ಯುರೋಪ್, ಏಷ್ಯಾ ಮತ್ತು ಅಮೆರಿಕ ಜನರಲ್ಲಿ ಅಪರೂಪವಾಗಿದ್ದು, ಆದರೆ ಪಶ್ಚಿಮ ಮತ್ತು ಮಧ್ಯ ಆಫ್ರಿಕಾದ ಸ್ಥಳೀಯ ಜನರಲ್ಲಿ ಹೆಚ್ಚಾಗಿ ಕಂಡುಬರುತ್ತದೆ. [226] ಆಫ್ರಿಕಾದಲ್ಲಿ ಕೆಲವು ಸಹಸ್ರ ವರ್ಷಗಳಿಂದಲೂ ನಿರಂತರವಾಗಿ P. ವೈವ್ಯಾಕ್ಸ್ ಗಳಿಗೆ ಹೆಚ್ಚು ಒಡ್ಡಿದ್ದರ ಪರಿಣಾಮ ಇದಕ್ಕೆಲ್ಲ ಕಾರಣ ಎಂದು ಹೇಳಬಹುದು.
G6PD[ಬದಲಾಯಿಸಿ]
ಗ್ಲೂಕೋಸ್-6-ಪಾಸ್ಫೇಟ್ ಡೀಹೈಡ್ರೋಜಿನೇಸ್ (G6PD) ಒಂದು ರಾಸಾಯನಿಕ ಕ್ವೀಣವಾಗಿದ್ದು, ಸಾಮಾನ್ಯವಾಗಿ ಕೆಂಪು ರಕ್ತ ಕಣಗಳಲ್ಲಿ ಉಂಟಾಗುವ ಆಕ್ಸಿಡೇಟೀವ್ ಒತ್ತಡವನ್ನು ಶಮನ ಮಾಡುತ್ತದೆ. ಆದರೆ ಈ ಕ್ವೀಣಗಳಲ್ಲಿನ ವಂಶಾವಾಹಿಗಳ ಕೊರತೆಯು ತೀವ್ರ ತರದ ಮಲೇರಿಯಾ ರೋಗದಿಂದ ರಕ್ಷಣೆ ನೀಡುತ್ತದೆ.
HLA and ಇಂಟರ್ಲ್ಯೂಕಿನ್-4[ಬದಲಾಯಿಸಿ]
HLA-B53ಯು ತೀವ್ರ ತರದ ಮಲೇರಿಯಾದ ಅಪಾಯವನ್ನು ಕಡಿಮೆ ಮಾಡುತ್ತದೆ. ಈ MHC ಕ್ಲಾಸ್ I ಆಣ್ವಿಕಗಳು ಯಕೃತ್ತಿನಲ್ಲಿ ಕಂಡುಬರುತ್ತವೆ ಹಾಗೂ T-ಸೆಲ್ಗಳ ಜೊತೆಗೆ ಸ್ಪೋರೊಜೊವಾಯ್ಟ್ ಪ್ರತಿಜನಕಗಳು ಇರುತ್ತವೆ. IL4ನಿಂದ ಎನ್ಕೋಡ್ ಆಗಲ್ಪಟ್ಟ ಇಂಟರ್ಲ್ಯೂಕಿನ್-4, T ಜೀವಕೋಶಗಳ ಕ್ರಿಯೆಯಿಂದ ಉತ್ಪತ್ತಿಯಾಗುತ್ತವೆ ಮತ್ತು ಉತ್ಪಾದನೆ ಹಾಗೂ ಭಿನ್ನತೆಗಳು ಪ್ರತಿಕಾಯವು B ಜೀವಕೋಶಗಳ ಉತ್ಪಾದನೆಗಳನ್ನು ಉತ್ತೇಜಿಸುತ್ತದೆ. ಬುರ್ಕಿನ ಫಾಸೊದಲ್ಲಿ ಫುಲನಿಗಳ ಮೇಲೆ ನಡೆಸಿದ ಅಧ್ಯಯನಗಳಂತೆ, ಅವರಲ್ಲಿ ಬೇರೆ ಜನಾಂಗಕ್ಕಿಂತ ಉನ್ನತ ಮಟ್ಟದ ಮಲೇರಿಯಾ ನಿರೋಧಕ ಪ್ರತಿಕಾಯಗಳು ಇರುವುದರಿಂದ ಅವರುಗಳು ಮಲೇರಿಯಾ ಜ್ವರದ ಸೋಂಕಿಗೀಡಾಗುವುದಿಲ್ಲ, ಮತ್ತು ಉನ್ನತ ಮಟ್ಟದ ಪ್ರತಿಕಾಯಗಳೊಂದಿಗೆ IL4-524 T ಅಲೀಲ್ಗಳು ಜೊತೆಗೂಡಿ ಮಲೇರಿಯಾ ಪ್ರತಿಜನಕಗಳ ವಿರುದ್ಧ ಹೋರಾಡುವುದರಿಂದ ಅವರುಗಳಲ್ಲಿ ಮಲೇರಿಯಾ ವಿರುದ್ಧ ಹೆಚ್ಚಿನ ಪ್ರತಿರೋದಕ ಶಕ್ತಿಗೆ ಇದೂ ಕೂಡ ಪ್ರಮುಖ ಕಾರಣವಾಗಿದೆ. [೧೦೯]
ಸಮಾಜ ಮತ್ತು ಸಂಸ್ಕೃತಿ[ಬದಲಾಯಿಸಿ]
ಮಲೇರಿಯಾವು 250 ದಶಲಕ್ಷಕ್ಕೂ ಹೆಚ್ಚು ಜ್ವರ ಪ್ರಕರಣಗಳು ಮತ್ತು ಸರಿಸುಮಾರು ಒಂದು ದಶಲಕ್ಷದಷ್ಟು ಸಾವುಗಳಿಗೆ ಕಾರಣವಾಗಿದೆ. [೧೧೦] ಅತಿ ಹೆಚ್ಚು ಪ್ರಕರಣಗಳು 5 ವರ್ಷದ ಕೆಳಗಿನ ಮಕ್ಕಳಲ್ಲಿ ಕಂಡುಬರುತ್ತಿದ್ದು; [೧೧೧] ಮುಖ್ಯವಾಗಿ ಗರ್ಭಿಣಿ ಸ್ತ್ರೀಯರಿಗೆ ಹೆಚ್ಚು ತೊಂದರೆಗೀಡು ಮಾಡುತ್ತದೆ. ರೋಗ ಹರಡುವಿಕೆಯನ್ನು ನಿಯಂತ್ರಿಸಿ ಹಾಗೂ ಚಿಕಿತ್ಸೆಯನ್ನು ಹೆಚ್ಚು ಮಾಡಲು ನಡೆಸಿದ ಎಲ್ಲ ಪ್ರಯತ್ನಗಳ ನಡುವೆಯೂ ಇದಕ್ಕೆ ವಿರುದ್ಧವಾಗಿ 1992ರಿಂದಲೂ ಕೆಲವು ಭಾಗಗಳಲ್ಲಿ ಈ ರೋಗವು ಹೆಚ್ಚು ಪ್ರಮಾಣದಲ್ಲಿ ಹಾನಿಯುಂಟುಮಾಡಿದೆ.[೧೧೨] ಮಲೇರಿಯಾದ ಈ ಪ್ರಮಾಣವು ಇದೇ ರೀತಿಯೇನಾದರೂ ಏರಿಕೆಯಾದರೆ ಮುಂದಿನ ಇಪತ್ತು ವರ್ಷಗಳಲ್ಲಿ ಸಾವಿನ ಪ್ರಮಾಣ ದ್ವಿಗುಣವಾಗುತ್ತದೆ ಎಂದು ಹೇಳಲಾಗಿದೆ. [೧೧೩] ದೂರದ ಹಳ್ಳಿಗಳಲ್ಲಿ ಅಂದರೆ ವೈದ್ಯಕೀಯ ಅಥವಾ ಇನ್ನಿತರೆ ರೀತಿಯ ಆರೋಗ್ಯ ಸೇವೆಗಳಿಂದ ದೂರವುಳಿದಿರುವ ಪ್ರದೇಶಗಳಲ್ಲಿನ ಎಷ್ಟೋ ಪ್ರಕರಣಗಳು ತಿಳಿಯುವುದಿಲ್ಲವಾದ್ದರಿಂದ ನಿಖರವಾದ ಅಂಕಿಅಂಶಗಳು ತಿಳಿದುಬಂದಿಲ್ಲ. ಇದರಿಂದಾಗಿ, ಎಷ್ಟೊಂದು ಪ್ರಕರಣಗಳು ದಾಖಲಾಗುವುದೇ ಇಲ್ಲ. [೧೧೩]
HIV ಜೊತೆಗಿನ ಸೋಂಕು ಮತ್ತು ಮಲೇರಿಯಾದಿಂದ ಉಂಟಾಗುತ್ತಿರುವ ಸಾವಿನ ಪ್ರಮಾಣವು, HIV/ಕ್ಷಯರೋಗ ಜೊತೆಗಿನ ಸೋಂಕಿಗೆ ಹೋಲಿಸಿದರೆ ಇದರ ತೀವ್ರತೆ ಕಡಿಮೆಯಿದ್ದು, ಈ ಎರಡು ರೋಗಗಳು ಸಾಮಾನ್ಯವಾಗಿ ವಿವಿಧ ವಯಸ್ಸಿನ ವರ್ಗಗಳಿಗೂ ಅಂಟುತ್ತವೆ, ಸಾಮಾನ್ಯವಾಗಿ ಮಲೇರಿಯಾವು ಹೊಸದಾಗಿ ಕ್ರಿಯಾಶೀಲವಾಗಿರುವ ಮತ್ತು ತುಂಬಾ ಹಳೆಯದಾದ ಕ್ಷಯರೋಗದ ಜೊತೆ ಕಾಣಿಸಿಕೊಳ್ಳುತ್ತದೆ. [೧೧೪]HIV/ಮಲೇರಿಯಾ ಜೊತೆಗಿನ ಸೋಂಕು HIV ಮತ್ತು TB ಕೂಡಿಕೊಂಡು ಬರುವ ಸೋಂಕಿಗಿಂತ ಕಡಿಮೆ ಲಕ್ಷಣಗಳನ್ನು ತೋರಿಸುತ್ತದೆ, HIV ಹಾಗೂ ಮಲೇರಿಯಾಗಳು ಒಂದಕ್ಕೊಂದು ಜೊತೆಗೂಡಿ ಹರಡುತ್ತವೆ. ಇದರ ಪರಿಣಾಮವಾಗಿ ಮಲೇರಿಯಾವು ವೈರಸ್ಗಳ ಸಂಖ್ಯೆಯನ್ನು ವೃದ್ಧಿಸುತ್ತದೆ ಮತ್ತು HIV ಸೋಂಕಿತ ವ್ಯಕ್ತಿಯನ್ನು ಮಲೇರಿಯಾ ಸೋಂಕಿಗೆ ಬಹುಬೇಗ ಒಳಗಾಗುವಂತೆ ಮಾಡುತ್ತವೆ. [೧೧೫]
ಮಲೇರಿಯಾ ಈಗ ಈಕ್ವೆಟರ್ನ ಬಹುಭಾಗಗಳಲ್ಲಿ ಸ್ಥಳೀಯವಾಗಿದ್ದು , ಅಮೆರಿಕ, ಏಷ್ಯಾದ ಹಲವು ಭಾಗಗಳು, ಮತ್ತು ಆಫ್ರಿಕಾದ ಹೆಚ್ಚಿನ ಭಾಗಗಳು; ಆಫ್ರಿಕಾದ ಉಪ ಸಹರಾ ಪ್ರದೇಶದಲ್ಲಿ 85– 90%ನಷ್ಟು ಸಾವುಗಳು ಮಲೇರಿಯಾದಿಂದ ಉಂಟಾಗುತ್ತವೆ. [೧೧೬]ಮಲೇರಿಯಾದ ಭೌಗೋಳಿಕ ಹಂಚಿಕೆಯು ವಿಶಾಲ ಪ್ರದೇಶದೊಳಗೆ ಕ್ಲಿಷ್ಟವಾಗಿದೆ, ಮತ್ತು ಮಲೇರಿಯಾ-ಪೀಡಿತ ಪ್ರದೇಶಗಳು ಹಾಗೂ ಮಲೇರಿಯಾ-ಮುಕ್ತ ಪ್ರದೇಶಗಳು ಒಟ್ಟಿಗೇ ಕಂಡುಬರುತ್ತವೆ. [247] ಒಣ ಪ್ರದೇಶಗಳಲ್ಲಿ, ಮಳೆಯನ್ನು ಆಧರಿಸಿ ಮಲೇರಿಯಾದ ತೀವ್ರತೆಯನ್ನು ಕಂಡುಹಿಡಿಯಬಹುದು. [೧೧೭]ಮಲೇರಿಯಾವು ನಗರ ಪ್ರದೇಶಗಳಿಗಿಂತ ಗ್ರಾಮೀಣ ಪ್ರದೇಶಗಳಲ್ಲಿ ಸಾಮಾನ್ಯವಾಗಿದೆ; ಇದಕ್ಕೆ ವಿರುದ್ಧವಾಗಿ ಡೆಂಗೆ ಜ್ವರವು ನಗರ ವಾಸಿಗಳನ್ನು ಪೀಡಿಸುತ್ತಿದೆ. [೧೧೮]ಉದಾಹರಣೆಯೆಂದರೆ, ವಿಯೆಟ್ನಾಂ ನಗರಗಳು, ಲಾವೊಸ್ ಮತ್ತು ಕಾಂಬೋಡಿಯಾ ಮಲೇರಿಯಾ-ಮುಕ್ತವಾಗಿದ್ದರೂ, ಗ್ರಾಮೀಣ ಪ್ರದೇಶಗಳಲ್ಲಿ ಈ ರೋಗವು ಇನ್ನೂ ಇದೆ. [೧೧೯]ಸಹ ಆಫ್ರಿಕಾದಲ್ಲಿ ಮಲೇರಿಯಾವು ಗ್ರಾಮೀಣ ಮತ್ತು ನಗರ ಪ್ರದೇಶ ಎರಡು ಕಂಡುಬರುತ್ತದೆ, ಆದರೆ ದೊಡ್ಡದಾದ ನಗರಗಳಲ್ಲಿ ಅಪಾಯವು ಕಡಿಮೆಯಿದೆ. [೧೨೦]ಮಲೇರಿಯಾದ ಜಾಗತಿಕ ಸ್ಥಳೀಯ ಮಟ್ಟಗಳನ್ನು 1960ರಿಂದ ಗಣನೆ ಮಾಡಲು ಸಾಧ್ಯವಾಗಿಲ್ಲ. UKಯ ವೆಲ್ಕಮ್ ಟ್ರಸ್ಟ್ ಮಲೇರಿಯಾವನ್ನು ಗುರುತಿಸುವ ಸಲುವಾಗಿ ಮಲೇರಿಯಾ ಅಟ್ಲಸ್ ಪ್ರಾಜೆಕ್ಟ್ಗೆ ಧನಸಹಾಯ ಮಾಡಿದೆ,[೧೨೧] ಈಗಿನ ಮತ್ತು ಮುಂದಿನ ಮಲೇರಿಯಾ ರೋಗದ ಹೊರೆಯನ್ನು ಕಡಿಮೆ ಮಾಡಿಕೊಳ್ಳಲು ಆಧುನಿಕವಾದ ಹಾಗೂ ದೃಢವಾದ ಸಂಕಲ್ಪ ಮಾಡಿದೆ .
ಸಾಮಾಜಿಕ-ಆರ್ಥಿಕ ಪರಿಣಾಮಗಳು[ಬದಲಾಯಿಸಿ]
ಮಲೇರಿಯಾವು ಕೇವಲ ಬಡತನದ ಜೊತೆಗೆ ಇರುವ ಕಾಯಿಲೆಯಷ್ಟೇ ಅಲ್ಲ, ಇದು ಬಡತನದ ಮೂಲವೂ ಹೌದು. ಆರ್ಥಿಕ ಬೆಳವಣಿಗೆಗೆ ಇದು ತೊಡಕಾಗಿ ಪರಿಣಮಿಸಿದೆ. ಉಷ್ಣವಲಯ ಪ್ರದೇಶಗಳು ಹೆಚ್ಚಾಗಿ ತುತ್ತಾಗಿದ್ದು, ಮಲೇರಿಯಾದ ಪರಿಣಾಮ ಎಷ್ಟಿದೆಯೆಂದರೆ ಅದು ಕೆಲವು ಬಾರಿ ತನ್ನ ಹವಾಮಾನ ವೈಪರೀತ್ಯಗಳಿಂದ ಕೂಡಿದ ಶೀತೋಷ್ಣ ವಲಯಗಳಲ್ಲಿಯೂ ತನ್ನ ಕದಂಬ ಬಾಹುಗಳನ್ನು ಚಾಚಿದೆ. ಈ ಖಾಯಿಲೆಯು ಕೆಲವು ಪ್ರದೇಶದ ಬಹುಬಾಗಗಳಲ್ಲಿ ಹರಡಿದ್ದು ಅಂತಹ ಕಡೆಗಳಲ್ಲಿ ಪ್ರಮುಖವಾದಂತಹ ಋಣಾತ್ಮಕ ಪರಿಣಾಮಗಳನ್ನೂ ಬೀರಿದೆ. 19ನೇ ಶತಮಾನದ ಅಂತ್ಯದ ಹಾಗೂ 20ನೇ ಶತಮಾನದ ಆದಿಗಳಲ್ಲಿ ಮಲೇರಿಯಾವು ಅಮೆರಿಕದ ದಕ್ಷಿಣ ರಾಜ್ಯಗಳ ಮಂದ ಗತಿಯ ಆರ್ಥಿಕ ಬೆಳವಣಿಗೆಗೆ ಕಾರಣವಾಯಿತು. [೧೨೨]. 1995ರಲ್ಲಿ ಮಲೇರಿಯಾ ಸಾಮಾನ್ಯವಾಗಿರುವ ರಾಷ್ಟ್ರಗಳ ಹಾಗೂ ಮಲೇರಿಯಾ ಮುಕ್ತ ರಾಷ್ಟ್ರಗಳ ತಲಾವಾರು GDPಯ ಕೊಳ್ಳುವ ಸಾಮರ್ಥ್ಯದ ಸಾಮ್ಯತೆಯು ಐದು ಪಟ್ಟು ವ್ಯತ್ಯಾಸವಿದೆ($1,526 USD ವಿರುದ್ಧ $8,268 SD). ಮಲೇರಿಯಾ ಸಾಮಾನ್ಯವಾಗಿ ಕಂಡುಬರುವ ರಾಷ್ಟ್ರಗಳಲ್ಲಿ ತಲಾವಾರು GDPಯು (1965 ಮತ್ತು 1990ರ ನಡುವೆ) ವಾರ್ಷಿಕ ಕೇವಲ 0.4% ಮಾತ್ರ ಹೆಚ್ಚಿದ್ದು, ಹೋಲಿಸಿ ನೋಡಿದಾಗ ಅದು ಇತರೆ ರಾಷ್ಟ್ರಗಳಲ್ಲಿ 2.4%ನಷ್ಟಿದೆ. [೧೨೩] ಬಡತನವು ಮಲೇರಿಯಾದ ಕಾರಣ ಮತ್ತು ಮೂಲಗಳೆರಡೂ ಆಗಿರುವುದರಿಂದ, ಬಡವರು ಆರ್ಥಿಕ ಮುಗ್ಗಟ್ಟಿನಿಂದಾಗಿ ಖಾಯಿಲೆಯನ್ನು ತಡೆಯುವುದರಲ್ಲಿ ಅಥವಾ ಚಿಕಿತ್ಸೆ ಪಡೆಯುವುದರಲ್ಲಿ ವಿಫಲರಾಗಿದ್ದಾರೆ. ಮಾಲವಿಯಲ್ಲಿ ಅತ್ಯಂತ ಕಡಿಮೆ ಆದಾಯ ಹೊಂದಿರುವ ಗುಂಪು ತಮ್ಮ ಆದಾಯದ 32%ನಷ್ಚು ಭಾಗವನ್ನು ಖಾಯಿಲೆಗಾಗಿ ವ್ಯಯಿಸಿದರೆ ಕೆಳ-ಮೇಲ್ಮಟ್ಟದ ಗುಂಪು ಬರೀ 4%ನಷ್ಟು ಮಾತ್ರ ವೆಚ್ಚ ಮಾಡುತ್ತವೆ.[261] ಆಫ್ರಿಕಾವು ಮಲೇರಿಯಾಕ್ಕಾಗಿ ಪ್ರತಿ ವರ್ಷ ಸುಮಾರು $12 ಶತಕೋಟಿ USDಗಳಷ್ಟು ವ್ಯಯಿಸುತ್ತಿದೆ. ದುಬಾರಿ ಆರೋಗ್ಯ ನಿರ್ವಹಣೆಯ ವೆಚ್ಚ, ರೋಗದಿಂದಾಗಿ ಕೆಲಸದ ದಿನಗಳನ್ನು ಬಿಟ್ಟಿರುವುದು, ವಿದ್ಯಾಭ್ಯಾಸವನ್ನು ಬಿಟ್ಟಿರುವುದು, ಮಿದುಳು ಮಲೇರಿಯಾದಿಂದ ಮಿದುಳು ಹಾನಿಗೊಳಗಾಗಿ ಉತ್ಪಾದನೆ ಕುಂಟಿತಗೊಂಡಿರುವುದು, ಮತ್ತು ಬಂಡವಾಳ ಹೂಡಿಕೆ ಮತ್ತು ಪ್ರವಾಸೋದ್ಯಮದಲ್ಲಿ ಉಂಟಾದ ನಷ್ಟಗಳು ಆರ್ಥಿಕ ಪರಿಸ್ಥಿತಿಯ ಮೇಲೆ ಉಂಟಾಗಿರುವ ಅಡ್ಡ ಪರಿಣಾಮಗಳು. [೧೧೧]ಅತಿಯಾದ ಮಲೇರಿಯಾ ಸೋಂಕು ಪೀಡಿತವಾದ ಕೆಲವು ರಾಷ್ಟ್ರಗಳಲ್ಲಿ, ಖಾಯಿಲೆಗಾಗಿ ಸಾರ್ವಜನಿಕ ಆರೋಗ್ಯದಡಿಯಲ್ಲಿ 40% ವ್ಯಯಿಸುತ್ತಿದ್ದು, ಅದರಲ್ಲಿ 30-50% ಒಳರೋಗಿಗಳ ಚಿಕಿತ್ಸೆಗೆ ಮತ್ತು 50% ಹೊರರೋಗಿಗಳ ಚಿಕಿತ್ಸೆಗಾಗಿ ವ್ಯಯಿಸಲಾಗುತ್ತಿದೆ. [೧೨೪]
ಇದನ್ನು ನೋಡಿರಿ[ಬದಲಾಯಿಸಿ]
- AIDS, ಕ್ಷಯರೋಗ ಮತ್ತು ಮಲೇರಿಯಾ ವಿರುದ್ಧ ಹೋರಾಡಲು ಜಾಗತಿಕ ನಿಧಿ
- ಮಲೇರಿಯಾವನ್ನು ಕಡಿಮೆ ಮಾಡುವುದಕ್ಕೆ (RBM) ಸಹಭಾಗಿತ್ವ
- ಮಲೇರಿಯಾ ತಡೆಯುವುದಕ್ಕೆ ಔಷಧಗಳು (MMV)
- ಜಾಗತೀಕರಣ ಮತ್ತು ರೋಗ
- ಸಾಂಕ್ರಾಮಿಕ ರೋಗಗಳ ನಿರ್ಮೂಲನೆ
- ಉಷ್ಣವಲಯದ ರೋಗಗಳು
- ಸೇವ್ ಮೈ ಸೋಲ್ - ಮಲೇರಿಯಾ ತಡೆಗಟ್ಟುವುದಕ್ಕೆ ಸಂಗೀತ (ಆಲ್ಬಂ)
ಆಕರಗಳು[ಬದಲಾಯಿಸಿ]
- ↑ Yoshida S, Shimada Y, Kondoh D; et al. (2007). "Hemolytic C-type lectin CEL-III from sea cucumber expressed in transgenic mosquitoes impairs malaria parasite development". PLoS Pathog. 3 (12): e192. doi:10.1371/journal.ppat.0030192. PMID 18159942.
- ↑ RTS,S ಲಸಿಕೆಯ ರಕ್ಷಣಾ ತೀವ್ರತೆ
- ↑ ಮಲೇರಿಯಾ ಜೀವನ ಚಕ್ರ & ರೋಗೋತ್ಪತ್ತಿ . ಅಮೆರಿಕದಲ್ಲಿ ಮಲೇರಿಯಾ. 2006ರ ಅಕ್ಟೋಬರ್ 31ರಂದು ಸೇರಿಸಲಾಗಿದೆ.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1/Date_validation at line 45: attempt to compare number with nil.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Holding PA, Snow RW (2001). "Impact of Plasmodium falciparum malaria on performance and learning: review of the evidence". Am. J. Trop. Med. Hyg. 64 (1-2 Suppl): 68–75. PMID 11425179. – ಸ್ಕಾಲರ್ ಸರ್ಚ್}}
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Beare NAV, Taylor TE, Harding SP, Lewallen S, Molyneux ME (2006). "Malarial retinopathy: a newly established diagnostic sign in severe malaria". Am J Trop Med Hyg. 75: 790–797. PMID 17123967.
- ↑ ೯.೦ ೯.೧ ೯.೨ Trampuz A, Jereb M, Muzlovic I, Prabhu R (2003). "Clinical review: Severe malaria". Crit Care. 7 (4): 315–23. doi:10.1186/cc2183. PMC 270697
 . PMID 12930555.
. PMID 12930555. - ↑ Kain K, Harrington M, Tennyson S, Keystone J (1998). "Imported malaria: prospective analysis of problems in diagnosis and management". Clin Infect Dis. 27 (1): 142–9. doi:10.1086/514616. PMID 9675468.
- ↑ Mockenhaupt F, Ehrhardt S, Burkhardt J, Bosomtwe S, Laryea S, Anemana S, Otchwemah R, Cramer J, Dietz E, Gellert S, Bienzle U (2004). "Manifestation and outcome of severe malaria in children in northern Ghana". Am J Trop Med Hyg. 71 (2): 167–72. PMID 15306705.
- ↑ Carter JA, Ross AJ, Neville BG, Obiero E, Katana K, Mung'ala-Odera V, Lees JA, Newton CR (2005). "Developmental impairments following severe falciparum malaria in children". Trop Med Int Health. 10: 3–10. doi:10.1111/j.1365-3156.2004.01345.x. PMID 15655008.
- ↑ Adak T, Sharma V, Orlov V (1998). "Studies on the Plasmodium vivax relapse pattern in Delhi, India". Am J Trop Med Hyg. 59 (1): 175–9. PMID 9684649.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Mendis K, Sina B, Marchesini P, Carter R (2001). "The neglected burden of Plasmodium vivax malaria" (PDF). Am J Trop Med Hyg. 64 (1-2 Suppl): 97–106. PMID 11425182.
- ↑ Escalante A, Ayala F (1994). "Phylogeny of the malarial genus Plasmodium, derived from rRNA gene sequences". Proc Natl Acad Sci USA. 91 (24): 11373–7. doi:10.1073/pnas.91.24.11373. PMID 7972067.
- ↑ Garnham, PCC (1966). Malaria parasites and other haemosporidia. Oxford: Blackwell Scientific Publications.
- ↑ Collins WE & Barnwell JW (2009). "Plasmodium knowlesi: Finally being recognized". J Infect Dis. 199: 1107–1108. doi:10.1086/597415.
- ↑ ಬಡತನವನ್ನು ಕಡಿಮೆ ಮಾಡಲು ಪಶು ಆರೋಗ್ಯ ಸಂಶೋಧನೆಯಲ್ಲಿ ಹೂಡಿಕೆ ಮಾಡುವುದು. ಅಂತರರಾಷ್ಟ್ರೀಯ ಪಶು ಸಂಶೋಧನಾ ಸಂಸ್ಥೆ. ಪೆರ್ಮಿನ್ A. ಮತ್ತು ಮಡ್ಸೆನ್ M. (2001) ಅನುಬಂಧ 2: ರೋಗ ಉತ್ಪತ್ತಿ ಮತ್ತು ಅದರ ಪರಿಣಾಮಗಳ ಪರಿಶೀಲನೆ (ಸಣ್ಣ ಹಿಡುವಳಿದಾರರ ಕ್ಕುಕ್ಕಟ ಪಾಲನೆ). 2006ರ Oct 29ರಂದು ಪಡೆಯಲಾಯಿತು.
- ↑ Atkinson CT, Woods KL, Dusek RJ, Sileo LS, Iko WM (1995). "Wildlife disease and conservation in Hawaii: pathogenicity of avian malaria (Plasmodium relictum) in experimentally infected iiwi (Vestiaria coccinea)". Parasitology. 111 Suppl: S59–69. doi:10.1017/S003118200007582X. PMID 8632925.
- ↑ Talman A, Domarle O, McKenzie F, Ariey F, Robert V (2004). "Gametocytogenesis: the puberty of Plasmodium falciparum". Malar J. 3: 24. doi:10.1186/1475-2875-3-24. PMID 15253774.
- ↑ Marcucci C, Madjdpour C, Spahn D (2004). "Allogeneic blood transfusions: benefit, risks and clinical indications in countries with a low or high human development index". Br Med Bull. 70: 15–28. doi:10.1093/bmb/ldh023. PMID 15339855.
- ↑ ಬ್ಲೆಡ್ಸೋಯ್, G. H. (ಡಿಸೆಂಬರ್ 2005) " ಯುನೈಟೆಡ್ ಸ್ಟೇಟ್ಸ್ನಲ್ಲಿರುವ ವೈದ್ಯಾಧಿಕಾರಿಗಳಿಗೆ ಮಲೇರಿಯಾ ಕುರಿತಾದ ಸಣ್ಣ ಕೈಪಿಡಿ" ಸದರನ್ ಮೆಡಿಕಲ್ ಜರ್ನಲ್ 98(12): pp. 1197–204, (PMID: 16440920);
- ↑ Sturm A, Amino R, van de Sand C, Regen T, Retzlaff S, Rennenberg A, Krueger A, Pollok JM, Menard R, Heussler VT (2006). "Manipulation of host hepatocytes by the malaria parasite for delivery into liver sinusoids". Science. 313: 1287–1490. doi:10.1126/science.1129720. PMID 16888102. line feed character in
|author=at position 10 (help) - ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ ೨೭.೦ ೨೭.೧ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Adams S, Brown H, Turner G (2002). "Breaking down the blood-brain barrier: signaling a path to cerebral malaria?". Trends Parasitol. 18 (8): 360–6. doi:10.1016/S1471-4922(02)02353-X. PMID 12377286.
- ↑ Lindsay S, Ansell J, Selman C, Cox V, Hamilton K, Walraven G (2000). "Effect of pregnancy on exposure to malaria mosquitoes". Lancet. 355 (9219): 1972. doi:10.1016/S0140-6736(00)02334-5. PMID 10859048.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Rodriguez-Morales AJ, Sanchez E, Vargas M, Piccolo C, Colina R, Arria M, Franco-Paredes C (2006). "Pregnancy outcomes associated with Plasmodium vivax malaria in northeastern Venezuela". Am J Trop Med Hyg. 74: 755–757. PMID 16687675.
- ↑ ೩೨.೦ ೩೨.೧ Sutherland CJ, Hallett R (2009). "Detecting malaria parasites outside the blood". J Infect Dis. 199 (11): 1561–1563. doi:10.1086/598857.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ ೩೪.೦ ೩೪.೧ Redd S, Kazembe P, Luby S, Nwanyanwu O, Hightower A, Ziba C, Wirima J, Chitsulo L, Franco C, Olivar M (2006). "Clinical algorithm for treatment of Plasmodium falciparum malaria in children". Lancet. 347 (8996): 80. doi:10.1016/S0140-6736(96)90404-3. PMID 8551881. .
- ↑ Warhurst DC, Williams JE (1996). "Laboratory diagnosis of malaria". J Clin Pathol. 49: 533–38. doi:10.1136/jcp.49.7.533. PMID 8813948.
- ↑ Pattanasin S, Proux S, Chompasuk D, Luwiradaj K, Jacquier P, Looareesuwan S, Nosten F (2003). "Evaluation of a new Plasmodium lactate dehydrogenase assay (OptiMAL-IT) for the detection of malaria". Transact Royal Soc Trop Med. 97: 672–4. doi:10.1016/S0035-9203(03)80100-1. PMID 16117960.
- ↑ Ling IT., Cooksley S., Bates PA., Hempelmann E., Wilson RJM. (1986). "Antibodies to the glutamate dehydrogenase of Plasmodium falciparum". Parasitology. 92,: 313–24. doi:10.1017/S0031182000064088. PMID 3086819.
- ↑ Mens PF, Schoone GJ, Kager PA, Schallig HDFH. (2006). "Detection and identification of human Plasmodium species with real-time quantitative nucleic acid sequence-based amplification". Malaria Journal. 5 (80): 80. doi:10.1186/1475-2875-5-80.
- ↑ Redd S, Kazembe P, Luby S, Nwanyanwu O, Hightower A, Ziba C, Wirima J, Chitsulo L, Franco C, Olivar M (2006). "Clinical algorithm for treatment of Plasmodium falciparum malaria in children". Lancet. 347 (8996): 80. doi:10.1016/S0140-6736(96)90404-3. PMID 8551881. .
- ↑ ೪೦.೦ ೪೦.೧ ೪೦.೨ Hull, Kevin. (2006) "Malaria: Fever Wars". PBS Documentary
- ↑ Barat L (2006). "Four malaria success stories: how malaria burden was successfully reduced in Brazil, Eritrea, India, and Vietnam". Am J Trop Med Hyg. 74 (1): 12–6. PMID 16407339.
- ↑ ೪೨.೦ ೪೨.೧ http://www.cdc.gov/Malaria/history/eradication_us.htm ರೋಗ ನಿಯಂತ್ರಣ ಕೇಂದ್ರಗಳು. ಅಮೆರಿಕಾದಲ್ಲಿ ಮಲೇರಿಯಾ ನಿರ್ಮೂಲನೆ(1947-1951) 2004.
- ↑ Killeen G, Fillinger U, Kiche I, Gouagna L, Knols B (2002). "Eradication of Anopheles gambiae from Brazil: lessons for malaria control in Africa?". Lancet Infect Dis. 2 (10): e192. doi:10.1016/S1473-3099(02)00397-3. PMID 12383612.
- ↑ Gladwell, Malcolm. (2001-07-02). "The Mosquito Killer". The New Yorker.
- ↑ ಲಂಡನ್ನ ಇಂಪೀರಿಯಲ್ ಕಾಲೇಜಿನಲ್ಲಿ, "ವಿಜ್ಞಾನಿಗಳು ಪ್ರಥಮ ಬಾರಿಗೆ ಜೀವಾಂತರಗೊಳಿಸಿ ಮಲೇರಿಯಾ ಸೊಳ್ಳೆಯನ್ನು ಅಭಿವೃದ್ಧಿ ಪಡಿಸಿದರು", 2000-06-22.
- ↑ Ito J, Ghosh A, Moreira LA, Wimmer EA, Jacobs-Lorena M (2002). "Transgenic anopheline mosquitoes impaired in transmission of a malaria parasite". Nature. 417: 387–8. doi:10.1038/417452a. PMID 12024215.
- ↑ ನ್ಹಾಲ್ಸ್ ಮತ್ತು ಸಂಗಡಿಗರು., 2007
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1/Date_validation at line 45: attempt to compare number with nil.
- ↑ Tia E, Akogbeto M, Koffi A; et al. (2006). "[Pyrethroid and DDT resistance of Anopheles gambiae s.s. (Diptera: Culicidae) in five agricultural ecosystems from Côte-d'Ivoire]". Bulletin de la Société de pathologie exotique (1990) (in French). 99 (4): 278–82. PMID 17111979.
- ↑ ಒಳಾಂಗಣ ಉಳಿಕೆಯ(ರೆಸಿಡ್ಯುಯಲ್) ಸಿಂಪರಣೆ: ಜಾಗತಿಕ ಮಲೇರಿಯಾ ನಿಯಂತ್ರಣ ಮತ್ತು ನಿರ್ಮೂಲನೆಗೆ ಒಳಾಂಗಣ ಉಳಿಕೆಯ(ರೆಸಿಡ್ಯುಯಲ್) ಸಿಂಪರಣೆ ಮಾಡುವಿಕೆ. ವಿಶ್ವ ಆರೋಗ್ಯ ಸಂಸ್ಥೆ, 2006.
- ↑ ಸ್ಟಾಕ್ಹೋಮ್ ಕನ್ವೆನ್ಷನ್ನಂತೆ DDT ಬಳಕೆಯ ಬಗ್ಗೆ ನೀವು ತಿಳಿಯಬೇಕಾದ 10 ಸಂಗತಿಗಳು
- ↑ ಶಾಶ್ವತವಾಗಿ ಉಳಿದುಕೊಳ್ಳುವ ಆರ್ಗ್ಯಾನಿಕ್ ಮಲಿನಕಾರಕಗಳ ಬಗ್ಗೆ ಸ್ಟಾಕ್ಹೋಮ್ ಕನ್ವೆನ್ಷನ್
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1/Date_validation at line 45: attempt to compare number with nil.
- ↑ ಪೇಟ್ಸ್, H & ಕರ್ಟಿಸ್, C.:"ಮಸ್ಕಿಟೊ ಬಿಹೇವಿಯರ್ ಅಂಡ್ ವೆಕ್ಟರ್ ಕಂಟ್ರೋಲ್", ಪುಟ 53-70. ಕೀಟಶಾಸ್ತ್ರದ ವಾರ್ಷಿಕ ಸಂಚಿಕೆ, 50, 2005.
- ↑ Bachou H, Tylleskär T, Kaddu-Mulindwa DH, Tumwine JK (2006). "Bacteraemia among severely malnourished children infected and uninfected with the human immunodeficiency virus-1 in Kampala, Uganda". BMC Infect. Dis. 6: 160. doi:10.1186/1471-2334-6-160. PMC 1660577
 . PMID 17090299.
. PMID 17090299. - ↑ ಹೊಸ ಸೊಳ್ಳೆ ಪರದೆಗಳು ಆಫ್ರಿಕಾದಲ್ಲಿ ಮಲೇರಿಯಾ ವಿರುದ್ಧ ಹೋರಾಡಲು ನೆರವಾಗಬಲ್ಲವು
- ↑ ರೆಡ್ ಕ್ರಾಸ್ ಮತ್ತು ರೆಡ್ ಕ್ರೆಸೆಂಟ್ ಸಮುದಾಯಗಳ ಅಂತರರಾಷ್ಟ್ರೀಯ ಒಕ್ಕೂಟ(200) "ದಿ ವಿನ್ನಿಂಗ್ ಫಾರ್ಮುಲಾ - ವರ್ಲ್ಡ್ ಮಲೇರಿಯಾ ಡೇ ರಿಪೋರ್ಟ್ 2009"
- ↑ The Economist (2007). "Traditional Economy of the Kavango". Economist Documentary.
- ↑ Rowland M, Durrani N, Hewitt S, Mohammed N, Bouma M, Carneiro I, Rozendaal J, Schapira A (1999). "Permethrin-treated chaddars and top-sheets: appropriate technology for protection against malaria in Afghanistan and other complex emergencies". Trans R Soc Trop Med Hyg. 93 (5): 465–72. doi:10.1016/S0035-9203(99)90341-3. PMID 10696399.
- ↑ "'ಫಂಗಸ್ 'ಮೆ ಹೆಲ್ಪ್ ಮಲೇರಿಯಾ ಫೈಟ್", BBC ನ್ಯೂಸ್ , 2005-06-09
- ↑ ೬೧.೦ ೬೧.೧ Nussenzweig R, Vanderberg J, Most H, Orton C (1967). "Protective immunity produced by the injection of x-irradiated sporozoites of plasmodium berghei". Nature. 216 (5111): 160–2. doi:10.1038/216160a0. PMID 6057225.
- ↑ Hoffman SL, Goh LM, Luke TC; et al. (2002). "Protection of humans against malaria by immunization with radiation-attenuated Plasmodium falciparum sporozoites". J. Infect. Dis. 185 (8): 1155–64. doi:10.1086/339409. PMID 11930326.
- ↑ ಸನಾರಿಯಾ ಪ್ರೆಸ್ ಮತ್ತು ಪಬ್ಲಿಕೇಷನ್ಸ್
- ↑ ಆರೋಗ್ಯ | ಮಲೇರಿಯಾ ಹಿಡಿದು ಹಣ ಗಳಿಸಿರಿ| ಸಿಯೇಟಲ್ ಟೈಮ್ಸ್ ಸುದ್ದಿಪತ್ರಿಕೆ
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Hollingdale M, Nardin E, Tharavanij S, Schwartz A, Nussenzweig R (1984). "Inhibition of entry of Plasmodium falciparum and P. vivax sporozoites into cultured cells; an in vitro assay of protective antibodies". J Immunol. 132 (2): 909–13. PMID 6317752.
- ↑ ೬೭.೦ ೬೭.೧ Matuschewski K (2006). "Vaccine development against malaria". Curr Opin Immunol. 18 (4): 449–57. doi:10.1016/j.coi.2006.05.004. PMID 16765576.
- ↑ Gardner M, Hall N, Fung E; et al. (2002). "Genome sequence of the human malaria parasite Plasmodium falciparum". Nature. 370 (6906): 1543. doi:10.1038/nature01097. PMID 12368864.
- ↑ Heppner DG, Kester KE, Ockenhouse CF; et al. (2005). "Towards an RTS,S-based, multi-stage, multi-antigen vaccine against falciparum malaria: progress at the Walter Reed Army Institute of Research". Vaccine. 23 (17-18): 2243–50. doi:10.1016/j.vaccine.2005.01.142. PMID 15755604.
- ↑ Alonso PL, Sacarlal J, Aponte JJ; et al. (2004). "Efficacy of the RTS,S/AS02A vaccine against Plasmodium falciparum infection and disease in young African children: randomised controlled trial". Lancet. 364 (9443): 1411–20. doi:10.1016/S0140-6736(04)17223-1. PMID 15488216.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ ಆಫ್ರಿಕಾ: ಮಲೇರಿಯಾ - 2011ರ ವೇಳೆಗೆ ಲಸಿಕೆಯನ್ನು ನಿರೀಕ್ಷಿಸಲಾಗುತ್ತಿದೆ. ಅಕ್ರಾ ಮೇಯ್ಲ್. 9 ಜನವರಿ 2007. 2007ರ ಜನವರಿ 15ರಂದು ಪಡೆಯಲಾಯಿತು.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1/Date_validation at line 45: attempt to compare number with nil.
- ↑ Águas R, White LJ, Snow RW, Gomes MG (2008). "Prospects for malaria eradication in sub-Saharan Africa". PLoS ONE. 3 (3): e1767. doi:10.1371/journal.pone.0001767. PMC 2262141
 . PMID 18335042.
. PMID 18335042. - ↑ ಇಫ್ ಐ ಗೆಟ್ ಮಲೇರಿಯಾ, ವಿಲ್ ಐ ಹ್ಯಾವ್ ಇಟ್ ಫಾರ್ ದಿ ರೆಸ್ಟ್ ಆಫ್ ಮೈ ಲೈಫ್? CDC ಪಬ್ಲಿಕೇಷನ್, 2006ರ Nov 14ರಂದು ಪಡೆಯಲಾಯಿತು
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Tinto H, Rwagacondo C, Karema C; et al. (2006). "In-vitro susceptibility of Plasmodium falciparum to monodesethylamodiaquine, dihydroartemsinin and quinine in an area of high chloroquine resistance in Rwanda". Trans R Soc Trop Med Hyg. 100 (6): 509–14. doi:10.1016/j.trstmh.2005.09.018.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ ಮಲೇರಿಯಾಕ್ಕೆ ಸೂಚಿಸಲಾದ ಔಷಧಿಗಳು 2007ರ ಫೆಬ್ರವರಿ 27ರಂದು ತೆಗೆದುಕೊಳ್ಳಲಾಯಿತು.
- ↑ Trager W, Jensen JB (1976). "Human malaria parasites in continuous culture". Science. 193 (4254): 673–5. doi:10.1126/science.781840. PMID 781840.
- ↑ Senior K (2005). "Shortfall in front-line antimalarial drug likely in 2005". Lancet Infect Dis. 5 (2): 75. PMID 15702504.
- ↑ Rwagacondo C, Karema C, Mugisha V, Erhart A, Dujardin J, Van Overmeir C, Ringwald P, D'Alessandro U (2004). "Is amodiaquine failing in Rwanda? Efficacy of amodiaquine alone and combined with artesunate in children with uncomplicated malaria". Trop Med Int Health. 9 (10): 1091–8. doi:10.1111/j.1365-3156.2004.01316.x. PMID 15482401. .
- ↑ Eckstein-Ludwig U, Webb R, Van Goethem I, East J, Lee A, Kimura M, O'Neill P, Bray P, Ward S, Krishna S (2003). "Artemisinins target the SERCA of Plasmodium falciparum". Nature. 424 (6951): 957–61. doi:10.1038/nature01813. PMID 12931192.
- ↑ Uhlemann A, Cameron A, Eckstein-Ludwig U, Fischbarg J, Iserovich P, Zuniga F, East M, Lee A, Brady L, Haynes R, Krishna S (2005). "A single amino acid residue may determine the sensitivity of SER`CAs to artemisinins". Nat Struct Mol Biol. 12 (7): 628–9. doi:10.1038/nsmb947. PMID 15937493.
- ↑ Li W, Mo W, Shen D, Sun L, Wang J, Lu S, Gitschier J, Zhou B (2005). "Yeast model uncovers dual roles of mitochondria in action of artemisinin". PLoS Genet. 1 (3): e36. doi:10.1371/journal.pgen.0010036. PMID 16170412.
- ↑ ಮೆಡಿಸಿನ್ಸ್ ಸಾನ್ಸ್ ಫ್ರಾಂಟಿಯರ್ಸ್, "ವಾಟ್ ಈಸ್ ದ ಕಾಸ್ಟ್ ಅಂಡ್ ಹೂ ವಿಲ್ ಪೇ"
- ↑ Lon CT, Tsuyuoka R, Phanouvong S; et al. (2006). "Counterfeit and substandard antimalarial drugs in Cambodia". Trans R Soc Trop Med Hyg. 100 (11): 1019–24. doi:10.1016/j.trstmh.2006.01.003. PMID 16765399.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1/Date_validation at line 45: attempt to compare number with nil.
- ↑ Newton PN Green MD, Fernández FM, Day NPJ, White NJ. (2006). "Counterfeit anti-infective drugs". Lancet Infect Dis. 6 (9): 602–13. doi:10.1016/S1473-3099(06)70581-3. PMID 16931411.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1/Date_validation at line 45: attempt to compare number with nil.
- ↑ Joy D, Feng X, Mu J; et al. (2003). "Early origin and recent expansion of Plasmodium falciparum". Science. 300 (5617): 318–21. doi:10.1126/science.1081449. PMID 12690197.
- ↑ Escalante A, Freeland D, Collins W, Lal A (1998). "The evolution of primate malaria parasites based on the gene encoding cytochrome b from the linear mitochondrial genome". Proc Natl Acad Sci USA. 95 (14): 8124–9. doi:10.1073/pnas.95.14.8124. PMID 9653151.
- ↑ Cox F (2002). "History of human parasitology". Clin Microbiol Rev. 15 (4): 595–612. doi:10.1128/CMR.15.4.595-612.2002. PMC 126866
 . PMID 12364371.
. PMID 12364371. - ↑ ಫ್ರಂ ಶೇಕ್ಸ್ಪಿಯರ್ ಟು ಡೆಫೊ: ಮಲೇರಿಯಾ ಇನ್ ಇಂಗ್ಲೆಂಡ್ ಇನ್ ದಿ ಲಿಟಲ್ ಐಸ್ ಏಜ್. ಪಾವೆಲ್ ರೈಟರ್. ರೋಗ ತಡೆ ಮತ್ತು ನಿಯಂತ್ರಣ ಕೇಂದ್ರಗಳು, ಸ್ಯಾನ್ ಜ್ಯೂನ್, ಪೋರ್ಟಾ ರಿಕಾ.
- ↑ ವೆಕ್ಟರ್- ಅಂಡ್ ರೋಡೆಂಟ್-ಬೋರ್ನ್ ಡಿಸೀಸಸ್ ಇನ್ ಯುರೋಪ್ ಅಂಡ್ ನಾರ್ತ್ ಅಮೆರಿಕ. ನಾರ್ಮನ್ G. ಗ್ರಟ್ಜ್. ವಿಶ್ವ ಆರೋಗ್ಯ ಸಂಸ್ಥೆ, ಜಿನೀವಾ.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1/Date_validation at line 45: attempt to compare number with nil. ] ನೊಬೆಲ್ ಪ್ರತಿಷ್ಠಾನ. 2006ರ Oct 25ರಂದು ಸೇರಿಸಿಕೊಳ್ಳಲಾಯಿತು
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1/Date_validation at line 45: attempt to compare number with nil.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1/Date_validation at line 45: attempt to compare number with nil.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1/Date_validation at line 45: attempt to compare number with nil.
- ↑ Kaufman T, Rúveda E (2005). "The quest for quinine: those who won the battles and those who won the war". Angew Chem Int Ed Engl. 44 (6): 854–85. doi:10.1002/anie.200400663. PMID 15669029.
- ↑ Kyle R, Shampe M (1974). "Discoverers of quinine". JAMA. 229 (4): e320. doi:10.1001/jama.229.4.462. PMID 4600403.
- ↑ Raju T (2006). "Hot brains: manipulating body heat to save the brain". Pediatrics. 117 (2): e320–1. doi:10.1542/peds.2005-1934. PMID 16452338.
- ↑ Krotoski W, Collins W, Bray R; et al. (1982). "Demonstration of hypnozoites in sporozoite-transmitted Plasmodium vivax infection". Am J Trop Med Hyg. 31 (6): 1291–3. PMID 6816080.
- ↑ Meis J, Verhave J, Jap P, Sinden R, Meuwissen J (1983). "Malaria parasites--discovery of the early liver form". Nature. 302 (5907): 424–6. doi:10.1038/302424a0. PMID 6339945.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Verra F, Luoni G, Calissano C, Troye-Blomberg M, Perlmann P, Perlmann H, Arcà B, Sirima B, Konaté A, Coluzzi M, Kwiatkowski D, Modiano D (2004). "IL4-589C/T polymorphism and IgE levels in severe malaria". Acta Trop. 90 (2): 205–9. doi:10.1016/j.actatropica.2003.11.014. PMID 15177147.
- ↑ 2005 WHO ವಿಶ್ವ ಮಲೇರಿಯಾ ವರದಿ 2008
- ↑ ೧೧೧.೦ ೧೧೧.೧ Greenwood BM, Bojang K, Whitty CJ, Targett GA (2005). "Malaria". Lancet. 365: 1487–1498. doi:10.1016/S0140-6736(05)66420-3. PMID 15850634.
- ↑ Hay S, Guerra C, Tatem A, Noor A, Snow R (2004). "The global distribution and population at risk of malaria: past, present, and future". Lancet Infect Dis. 4 (6): 327–36. doi:10.1016/S1473-3099(04)01043-6. PMID 15172341.
- ↑ ೧೧೩.೦ ೧೧೩.೧ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Korenromp E, Williams B, de Vlas S, Gouws E, Gilks C, Ghys P, Nahlen B (2005). "Malaria attributable to the HIV-1 epidemic, sub-Saharan Africa". Emerg Infect Dis. 11 (9): 1410–9. PMID 16229771.
- ↑ Abu-Raddad L, Patnaik P, Kublin J (2006). "Dual infection with HIV and malaria fuels the spread of both diseases in sub-Saharan Africa". Science. 314 (5805): 1603–6. doi:10.1126/science.1132338. PMID 17158329.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1/Date_validation at line 45: attempt to compare number with nil.
- ↑ Grover-Kopec E, Kawano M, Klaver R, Blumenthal B, Ceccato P, Connor S (2005). "An online operational rainfall-monitoring resource for epidemic malaria early warning systems in Africa". Malar J. 4: 6. doi:10.1186/1475-2875-4-6. PMC 548290
 . PMID 15663795.
. PMID 15663795. - ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Trung H, Van Bortel W, Sochantha T, Keokenchanh K, Quang N, Cong L, Coosemans M (2004). "Malaria transmission and major malaria vectors in different geographical areas of Southeast Asia". Trop Med Int Health. 9 (2): e473. doi:10.1046/j.1365-3156.2003.01179.x. PMID 15040560.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1 at line 3472: bad argument #1 to 'pairs' (table expected, got nil).
- ↑ Hay SI, Snow RW (2006). "The Malaria Atlas Project: Developing Global Maps of Malaria Risk". PLoS Medicine. 3 (12): e473. doi:10.1371/journal.pmed.0030473. PMC 1762059
 . PMID 17147467.
. PMID 17147467. - ↑ ಹಂಪ್ರಿಸ್, M. 2001. ಮಲೇರಿಯಾ: ಪಾವರ್ಟಿ, ರೇಸ್, ಅಂಡ್ ಪಬ್ಲಿಕ್ ಹೆಲ್ತ್ ಇನ್ ದಿ ಯುನೈಟೆಡ್ ಸ್ಟೇಟ್ಸ್. ಜಾನ್ ಹಾಕಿನ್ಸ್ ಯೂನಿವರ್ಸಿಟಿ ಪ್ರೆಸ್. ISBN 0-8018-6637-5
- ↑ Sachs J, Malaney P (2002). "The economic and social burden of malaria". Nature. 415: 680–5. doi:10.1038/415680a. PMID 11832956.
- ↑ Lua error in ಮಾಡ್ಯೂಲ್:Citation/CS1/Date_validation at line 45: attempt to compare number with nil.
ಹೊರಗಿನ ಕೊಂಡಿಗಳು[ಬದಲಾಯಿಸಿ]
ಸಾಮಾನ್ಯ ಮಾಹಿತಿ
- WHO ಜಾಲತಾಣದಲ್ಲಿ ಮಲೇರಿಯಾ
- ಮಲೇರಿಯಾ ವಿರುದ್ಧ ಜಾಗತಿಕ ಯೋಜನೆ
- ಮಲೇರಿಯಾ ಅಟ್ಲಾಸ್ ಯೋಜನೆ
- ಮಲೇರಿಯಾ ತಡೆಯುವುದಕ್ಕೆ ಔಷಧಗಳು (MMV)
- ವಿಶ್ವ ಮಲೇರಿಯಾ ವರದಿ 2005
- ಡಾಕ್ಟರ್ಸ್ ವಿತೌಟ್ ಬಾರ್ಡರ್ಸ್/ಮೆಡಿಸಿನ್ಸ್ ಸಾನ್ಸ್ ಫ್ರಾಂಟಿಯರ್ಸ್- ಮಲೇರಿಯಾ ಮಾಹಿತಿ ಪುಟಗಳು
- ಮೆಡಿಲೈನ್ ಪ್ಲಸ್ - ಮಲೇರಿಯಾ
- Pages with script errors
- CS1 maint: Explicit use of et al.
- CS1 maint: Multiple names: authors list
- CS1 errors: invisible characters
- CS1 maint: Unrecognized language
- Pages using ISBN magic links
- Wikipedia pages with incorrect protection templates
- All articles with specifically marked weasel-worded phrases
- Articles with specifically marked weasel-worded phrases from July 2009
- Articles with invalid date parameter in template
- Articles containing potentially dated statements from 2007
- All articles containing potentially dated statements
- Articles that may contain original research from April 2009
- All articles that may contain original research
- Articles needing additional references from April 2009
- All articles needing additional references
- ಎಪಿಕಾಂಪ್ಲೆಕ್ಸಾ
- ಕೀಟಗಳಿಂದ-ಹರಡುವ ರೋಗಗಳು
- ಮಲೇರಿಯಾ
- ವೈದ್ಯಕೀಯ ತುರ್ತುಸೇವೆಗಳು
- ಪರಾವಲಂಬಿ ರೋಗಾಣುಗಳಿಂದ ಉಂಟಾಗುವ ರೋಗಗಳು
- ಉಷ್ಣವಲಯದ ರೋಗಗಳು
- ಮಲೇರಿಯಾದಿಂದಾದ ಸಾವುಗಳು
- ನಿರ್ಲಕ್ಷ್ಯಿಸಲ್ಪಟ್ಟ ರೋಗಗಳು
- ರೋಗಗಳು